壹生资讯 |
您所在的位置:网站首页 › 肠癌切片做什么基因检查最准确 › 壹生资讯 |
壹生资讯
|
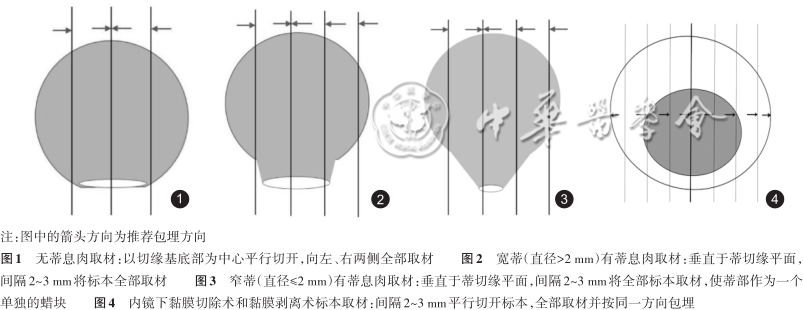
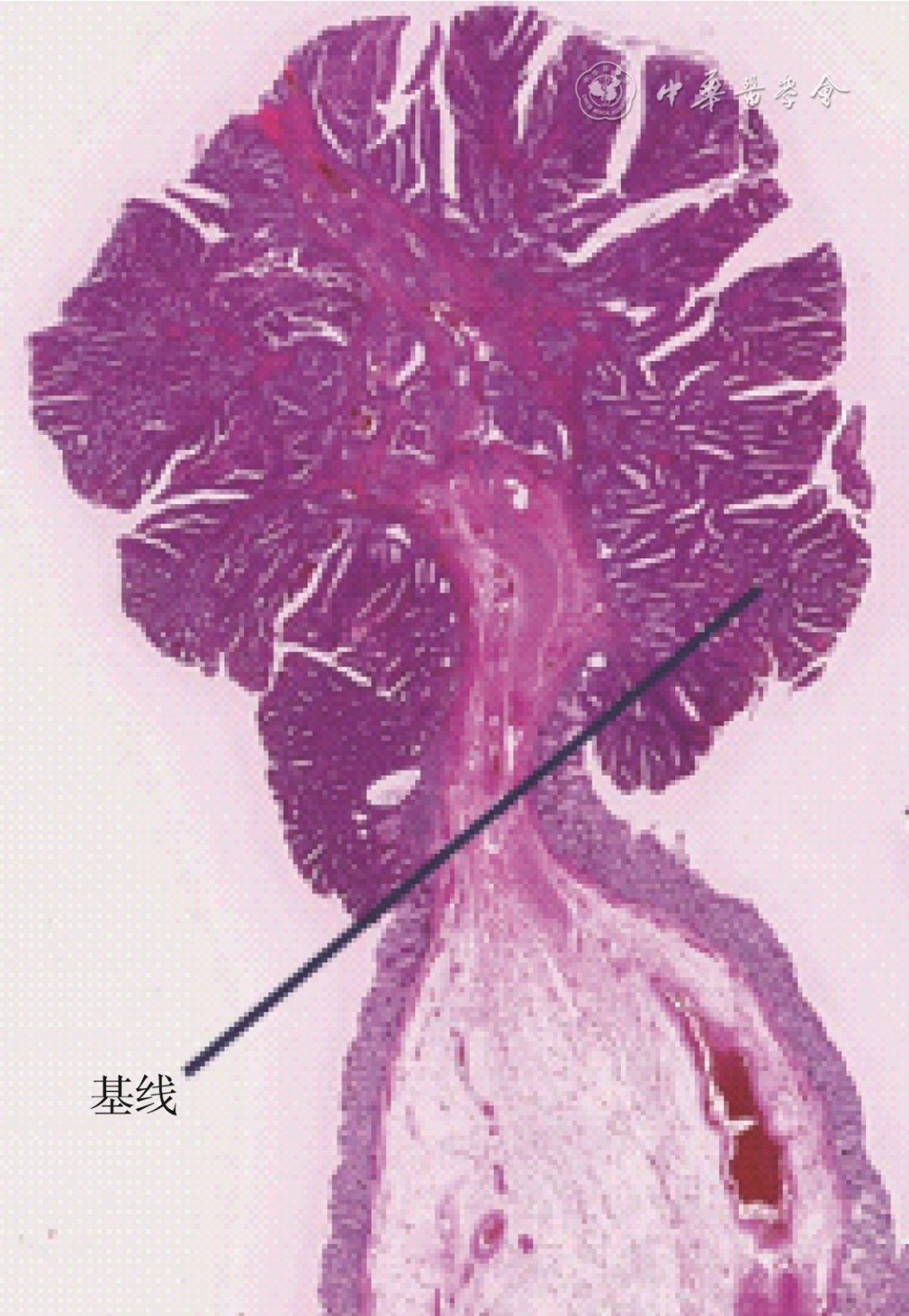
(一)标本固定标准 1.固定液:推荐使用4%中性缓冲甲醛固定液,避免使用含有重金属的固定液。 2.固定液量:必须大于或等于所固定标本体积的5~10倍。 3.固定温度:正常室温。 4.固定时间:标本应尽快沿肿瘤对面剖开并充分展开固定,避免标本褶皱扭曲变形影响取材,离体到开始固定的时间不宜超过30 min。手术标本需规范化剖开固定。建议由病理医师进行手术切除、标本剖开和固定。推荐内镜下切除标本或活检标本固定时间:6~48 h;手术标本固定时间:12~48 h。 (二)取材要求 1.活检标本: (1)核对临床送检标本数量,送检活检标本必须全部取材;(2)将标本包于纱布或柔软的透水纸中以免丢失;(3)每个蜡块内包埋不超过5粒活检标本,并依据组织大小适当调整(每个蜡块内不超过3粒更佳)。 2.内镜切除标本: (1)标本固定建议由临床医师规范化处理:活检标本离体后,应由内镜医师及时将活检黏膜组织基底面黏附于滤纸上,立即浸入固定液中固定。内镜下黏膜切除标本离体后,内镜医师展开标本,黏膜面向上,使用大头针固定于软木板或泡沫板,标示口侧缘和肛侧缘,翻转令黏膜面朝下放入固定液中。息肉切除标本,有蒂息肉可直接放入固定液中,无蒂息肉用墨汁标记好切缘后放入固定液中。 (2)建议记录标本和肿瘤病变的大小、形态,各方位距切缘的距离。 (3)息肉切除标本的取材:首先明确息肉的切缘、有无蒂以及蒂部的直径,推荐用墨汁涂蒂切缘(有蒂)及烧灼切缘(无蒂)。取材时要考虑到切缘和有蒂息肉蒂部的浸润情况能够客观正确地评价。 建议按如下方式取材:无蒂息肉以切缘基底部为中心向左、右两侧全部取材,见图1。有蒂息肉当蒂切缘直径>2 mm时,略偏离蒂切缘中心处垂直于蒂切缘平面切开标本,再平行此切面,间隔2~3 mm,将标本全部取材,见图2;蒂切缘直径≤2 mm时,垂直于蒂切缘平面间隔2~3 mm,将全部标本取材,使蒂部作为一个单独的蜡块,见图3。推荐按同一包埋方向全部取材。记录组织块对应的方位。 (4)内镜下黏膜切除术和黏膜剥离术标本的取材:由于肿物距切缘距离一般较近,切缘的评估尤其重要。建议涂不同的颜料标记基底及侧切缘,以便在观察时能够对切缘做出定位,并评价肿瘤切缘情况。每间隔2~3 mm平行切开标本,见图4。如临床特别标记可适当调整,分成大小适宜的组织块,应全部取材并按同一方向包埋(最后一个组织条应该与其他组织条反向包埋,确保最两边的组织条刀切面向下包埋)。 3.手术标本: (1)大体检查与记录:描述并记录肠管及肿瘤的大体特征。肿瘤与两侧切缘及放射状(环周)切缘的距离。推荐采用墨汁标记肿瘤对应的浆膜面积放射状(环周)切缘,以准确评估肿瘤浸润深度及距切缘距离。淋巴结取材应按淋巴引流方向进行分组。建议临床医师将淋巴结分组送检(离体后病理科医师无法区分淋巴结分组)。 (2)取材:①沿肠壁长轴剪开肠管、垂直于肠壁切取肿瘤标本,肿瘤组织充分取材,视肿瘤大小、浸润深度、不同质地、颜色等区域分别取材,肿瘤浸润最深处至少1块全层厚度肿瘤及肠壁组织,以判断肿瘤侵犯的最深层次。仔细观察浆膜受累情况,当肿瘤邻近或侵犯浆膜时,取材可疑侵犯浆膜的区域,以便镜下准确判断浆膜受累情况。切取能够显示肿瘤与邻近黏膜关系的组织。②切取远侧、近侧手术切缘。推荐切取系膜、环周切缘(距离癌组织最近的软组织,非腹膜覆盖的所有区域),对于可疑系膜、环周切缘阳性的病例,建议按手术医师用墨汁标记的部分切取。建议尽量对不同切缘区分标记。③切除标本若包含回盲部或肛管、肛门,应当于回盲瓣、齿状线、肛缘取材。若肿瘤累及上述部位,应切取充分显示病变程度的组织块。常规取材阑尾。④行中低位直肠癌根治术时需要完整切除直肠系膜,推荐病理医师对手术标本进行系统检查及评价,包括系膜的完整性、环周切缘是否有肿瘤侵犯,病理检查是评价直肠系膜完整性最直观的方法。⑤淋巴结:包埋所有检出的淋巴结,较大淋巴结应 剖开包埋,未经新辅助治疗的根治术标本应至少检出12枚淋巴结。⑥新辅助治疗后的直肠癌手术标本,需仔细观察原肿瘤部位的改变并进行记录。如仍有较明显肿瘤,按常规进行取材。如肿瘤较小或肉眼无明显肿瘤,需根据治疗前肠镜等描述将原肿瘤所在范围全部取材。 (3)推荐取材组织块体积:不大于2.0 cm×1.5 cm×0.3 cm。 (三)取材后标本处理原则和保留时限 1.剩余标本的保存:取材剩余组织保存在标准固定液中,并始终保持充分的固定液量和甲醛浓度,避免标本干枯或因固定液量不足或浓度降低而致组织腐变;以备根据镜下观察诊断需求而随时补充取材;或以备在病理诊断报告签发后接到临床反馈信息时复查大体标本或补充取材。 2.剩余标本处理的时限。建议在病理诊断报告签发2周后,未接到临床反馈信息,未发生因外院会诊意见分歧而要求复审等情形后,可由医院按相关规定处理。 3.有条件的单位最好低温留存新鲜组织,以备进一步研究使用。 (四)病理类型 1.早期(pT1)结直肠癌:癌细胞穿透结直肠黏膜肌层浸润至黏膜下层,但未累及固有肌层,称为早期结直肠癌(pT1)。上皮重度异型增生及没有穿透黏膜肌层的癌称为高级别上皮内瘤变或异型增生,概念上包括局限于黏膜层、但有固有膜浸润的黏膜内癌。为了更精准地指导临床,推荐识别并报告黏膜内癌。 若为内镜下或经肛的局部切除标本,建议对早期结直肠癌的黏膜下层浸润深度进行测量并分级,扁平病变当黏膜下层浸润深度≤1 000 μm时,为黏膜下层浅层浸润,是内镜治疗的适应证,当黏膜下层浸润深度>1 000 μm时,为黏膜下层深层浸润,需结合其他因素和临床情况考虑是否行外科手术扩大切除范围。黏膜肌层可以明确时,浸润深度的测量是从黏膜肌层的下缘至浸润最深的距离,当黏膜肌层完全消失,腺体周围有纤维间质反应,黏膜下层浸润深度从表面开始测量。有蒂病变,分为头浸润 (head invasion)和蒂浸润(stalk invasion),以两侧肿瘤和非肿瘤交界点之间的连线为基线,见图5;基线以上的浸润视为头浸润(可以包括非肿瘤黏膜),头浸润相当于黏膜下浅层浸润(≤1 000 μm)。基线以下的浸润视为蒂浸润,相当于黏膜下浸润(>1 000 μm)。 图5 有蒂病变,以腺瘤与正常黏膜交界处连线为基线,基线以上的浸润视为头浸润,基线以下的浸润视为蒂浸润 2.进展期结直肠癌的大体类型:(1)隆起型:凡肿瘤的主体向肠腔内突出者,均属本型;(2)溃疡型:肿瘤形成深达或贯穿肌层之溃疡者均属此型;(3)浸润型:肿瘤向肠壁各层弥漫浸润,使局部肠壁增厚,但表面常无明显溃疡或隆起。 3.组织学类型:参照2019年出版发行的《消化系统肿瘤WHO分类第五版》[34]。普通型腺癌中含有特殊组织学类型如黏液腺癌或印戒细胞癌时应注明比例。(1)腺癌,非特殊型;(2)锯齿状腺癌;(3)腺瘤样腺癌;(4)微乳头状腺癌;(5)黏液腺癌;(6)低黏附性癌;(7)印戒细胞癌;(8)髓样癌;(9)腺鳞癌;(10)未分化癌,非特殊型;(11)癌伴肉瘤样成分。 4.组织学分级:针对结直肠腺癌(普通型),可按照腺管形成比例分为高分化(>95%腺管形成)、中分化(50%~95%腺管形成)、低分化(0~49%腺管形成)和未分化(无腺管形成、黏液产生、神经内分泌、鳞状或肉瘤样分化)4级;也可以按照2019版WHO[34]将结直肠腺癌分成低级别(高-中分化)和高级别(低分化),并指出分级依据分化最差的成分。对于侵袭前沿的肿瘤出芽和分化差的细胞簇不应该包含到分级中,应该单独报告。 (五)病理报告内容 1.活检标本的病理报告内容和要求: (1)患者基本信息及送检信息。(2)如有上皮内瘤变(异型增生),报告分级。对于低位直肠肿瘤诊断高级别上皮内瘤变时,因可能涉及治疗方案的决策,建议病理医师在报告中备注说明活检组织有无达到“癌变”程度。(3)如为浸润性癌,区分组织学类型。(4)确定为结直肠癌时,推荐检测MMR蛋白(MLH1,PMS2,MSH2,MSH6)表达和微卫星不稳定情况。确定为无法手术切除的结直肠癌时,必须检测KRAS、NRAS及BRAF基因突变情况。结合临床需求进行其他相关分子标志物检测。临床医师应当了解活检标本的局限性,活检病理不能完全确定有无黏膜下层浸润时,活检病理诊断为高级别上皮内瘤变或黏膜内癌,此时肿瘤主体可能为浸润性癌。 2.内镜切除标本的病理报告内容和要求: (1)患者基本信息及送检信息。(2)标本大小、肿瘤大小。(3)上皮内瘤变(异型增生)的分级。(4)如为穿透黏膜肌层浸润到黏膜下层的浸润性癌,报告癌组织的组织学分型、分级、黏膜下层浸润深度、脉管侵犯情况、神经侵犯情况、水平切缘及垂直切缘情况,推荐检测MMR蛋白(MLH1,MSH2,MSH6,PMS2)表达和微卫星不稳定情况,推荐报告肿瘤出芽分级。若癌具有3级或4级分化、黏膜下层深层浸润、脉管侵犯、基底切缘阳性,肿瘤出芽分级为“高度”等高危因素,临床需考虑再行外科手术 。肿瘤距电灼切缘 |
【本文地址】
今日新闻 |
推荐新闻 |