【诊疗方案】支气管哮喘防治指南(2020年版) |
您所在的位置:网站首页 › 3110mcpu与2430 › 【诊疗方案】支气管哮喘防治指南(2020年版) |
【诊疗方案】支气管哮喘防治指南(2020年版)
|
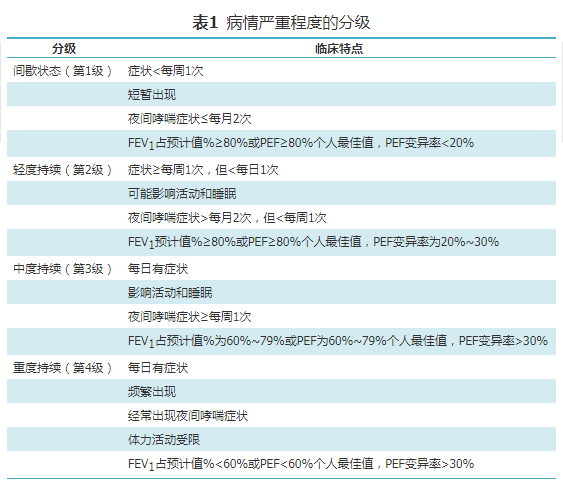
原标题:【诊疗方案】支气管哮喘防治指南(2020年版) 文章来源:中华结核和呼吸杂志, 2020,43(12) : 1023-1048. 作者:中华医学会呼吸病学分会哮喘学组 摘要 支气管哮喘(哮喘)是一种常见的慢性呼吸道疾病,临床研究结果表明,哮喘的规范化诊断和治疗,特别是实施有效的管理,对于提高哮喘的控制水平,改善患者生活质量具有重要作用。支气管哮喘防治指南(2020年版)是在我国既往哮喘防治指南的基础上,结合近年来国内外循证医学研究结果,由我国哮喘学组数十位专家集体讨论而重新修订。本指南旨在为提高我国医务人员对哮喘规范化诊治的认识和水平,提供指导性文件。 支气管哮喘(哮喘)是常见的慢性呼吸道疾病,近年来其患病率在全球范围内有逐年增加的趋势。临床研究和实践结果表明,哮喘的规范化诊断和治疗,特别是实施有效的管理,对于提高哮喘的控制水平,改善患者生活质量具有重要作用。中华医学会呼吸病学分会哮喘学组于2003、2008和2016年三次修订了我国的“支气管哮喘防治指南”,作为指导性文件对于推动我国的哮喘防治工作发挥了积极的作用[ 1, 2, 3] 。 支气管哮喘防治指南(2020年版)是在我国既往哮喘防治指南基础上,结合近年来国内外循证医学研究结果,由我国哮喘学组数十位专家集体讨论而重新修订。本指南旨在为提高我国医务人员对哮喘规范化诊治的认识和水平,提供指导性文件。 一、哮喘的定义 哮喘是由多种细胞以及细胞组分参与的慢性气道炎症性疾病,临床表现为反复发作的喘息、气急,伴或不伴胸闷或咳嗽等症状,同时伴有气道高反应性和可变的气流受限,随着病程延长可导致气道结构改变,即气道重塑。哮喘是一种异质性疾病,具有不同的临床表型。 一、哮喘的定义 哮喘是由多种细胞以及细胞组分参与的慢性气道炎症性疾病,临床表现为反复发作的喘息、气急,伴或不伴胸闷或咳嗽等症状,同时伴有气道高反应性和可变的气流受限,随着病程延长可导致气道结构改变,即气道重塑。哮喘是一种异质性疾病,具有不同的临床表型。 二、流行病学 (一)哮喘的患病率 根据2015年全球疾病负担研究[Global Burden of Disease(GBD)Study]结果显示,采用标准哮喘问卷(哮喘定义为受调查者自报曾被医生诊断为哮喘,或调查前12个月有喘息症状)进行的流行病学调查结果显示,全球哮喘患者达3.58亿,患病率较1990年增加了12.6%[ 4] 。亚洲的成人哮喘患病率为0.7%~11.9%(平均不超过5%),近年来哮喘平均患病率也呈上升趋势[ 5] 。 在中国,由于流行病学调查采用的抽样方法以及对哮喘的定义差异,不同的调查得出的结果差异较大。例如,2010—2011年在我国7个行政区8个省市进行的“全国支气管哮喘患病情况及相关危险因素流行病学调查”(China Asthma and Risk factors Epidemiologic investigation study,CARE研究),采用多级随机整群抽样入户问卷调查,共调查了164 215名14岁以上人群。哮喘的诊断是基于病史、完整的医疗记录,包括过去的1年中有哮喘症状或哮喘药物治疗历史。不典型或通过筛查问卷提示为疑似诊断者,由流调负责单位进行支气管激发试验、支气管舒张试验、峰流速变异率测定,并进行诱导痰细胞学检查和(或)呼出气一氧化氮检测明确诊断。结果显示,我国14岁以上人群医生诊断的哮喘患病率为1.24%,新诊断的哮喘患者占26%。吸烟、非母乳喂养、肥胖、宠物饲养、一级亲属患有哮喘、过敏性鼻炎、花粉症以及本人患有过敏性鼻炎、湿疹均为哮喘发病的危险因素[ 6] 。 2012—2015年,在中国10个省市进行的“中国肺健康研究”[China Pulmonary Health(CPH)study],依据2010年的全国人口普查数据,采用多阶段分层抽样方法,在160个城乡调查点,采用曾被GBD等研究用于大型的流行病学调查时的欧洲社区呼吸健康调查的哮喘问卷。哮喘诊断的定义是:受调查者自我报告曾被医生诊断为哮喘,或过去一年曾有过喘息症状。该研究共纳入57 779名20岁及以上受调查者,其中50 991名完成了哮喘调查问卷,并有吸入支气管舒张剂后质控合格的肺功能检测结果,该调查结果显示我国20岁及以上人群的哮喘患病率为4.2%,其中26.2%的哮喘患者已经存在气流受限(吸入支气管舒张剂后FEV1 /FVC200 ml);或抗炎治疗4周后与基线值比较FEV1 增加>12%,且FEV1 绝对值增加>200 ml(除外呼吸道感染)。(2)支气管激发试验阳性;一般应用吸入激发剂为乙酰甲胆碱或组胺,通常以吸入激发剂后FEV1 下降≥20%,判断结果为阳性,提示存在气道高反应性。(3)呼气流量峰值(peak expiratory flow,PEF)平均每日昼夜变异率(至少连续7 d每日PEF昼夜变异率之和/总天数7)>10%,或PEF周变异率{(2周内最高PEF值-最低PEF值)/[(2周内最高PEF值+最低PEF)×1/2]×100%}>20%。 符合上述症状和体征,同时具备气流受限客观检查中的任一条,并除外其他疾病所引起的喘息、气促、胸闷及咳嗽,可以诊断为哮喘[ 14] 。 (二)不典型哮喘的诊断 临床上还存在着无喘息症状、也无哮鸣音的不典型哮喘,患者仅表现为反复咳嗽、胸闷或其他呼吸道症状。 1. 咳嗽变异性哮喘(cough variant asthma,CVA):咳嗽作为唯一或主要症状,无喘息、气促等典型哮喘的症状和体征,同时具备可变气流受限客观检查中的任何一条,除外其他疾病所引起的咳嗽[ 15] ,按哮喘治疗有效。 2. 胸闷变异性哮喘(chest tightness variant asthma,CTVA):胸闷作为唯一或主要症状,无喘息、气促等典型哮喘的症状和体征,同时具备可变气流受限客观检查中的任一条,除外其他疾病所引起的胸闷[ 16] 。 3. 隐匿性哮喘:指无反复发作喘息、气促、胸闷或咳嗽的表现,但长期存在气道反应性增高者。随访发现有14%~58%的无症状气道反应性增高者可发展为有症状的哮喘[ 17, 18] 。 (三)分期 根据临床表现,哮喘可分为急性发作期、慢性持续期和临床控制期。哮喘急性发作是指喘息、气促、咳嗽、胸闷等症状突然发生,或原有症状加重,并以呼气流量降低为其特征,常因接触变应原、刺激物或呼吸道感染诱发。慢性持续期是指每周均不同频度和(或)不同程度地出现喘息、气促、胸闷、咳嗽等症状。临床控制期是指患者无喘息、气促、胸闷、咳嗽等症状4周以上,1年内无急性发作,肺功能正常。 (四)分级 1. 严重程度的分级:(1)初始治疗时对哮喘严重程度的判断,对患者选择药物治疗方案十分重要。可根据白天、夜间哮喘症状出现的频率和肺功能检查结果,将慢性持续期哮喘病情严重程度分为间歇状态、轻度持续、中度持续和重度持续4级(表1 )。(2)根据达到哮喘控制所采用的治疗级别来进行分级 [ 19, 20] ,在临床实践中更实用。轻度哮喘:经过第1级、第2级治疗能达到完全控制者;中度哮喘:经过第3级治疗能达到完全控制者;重度哮喘:需要第4级或第5级治疗才能达到完全控制,或者即使经过第4级或第5级治疗仍不能达到控制者(哮喘控制分级详见治疗部分内容)。
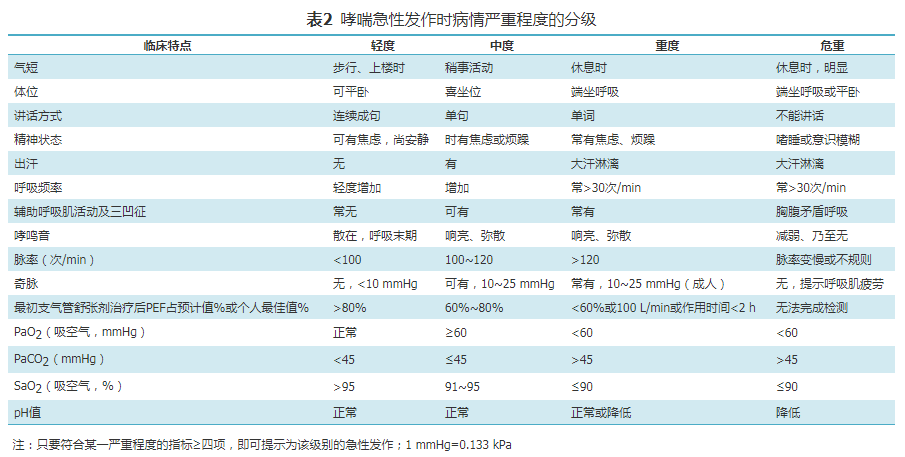
2. 急性发作时的分级(表2 ):哮喘急性发作程度轻重不一,可在数小时或数天内出现,偶尔可在数分钟内即危及生命,故应对病情作出正确评估,以便给予及时有效的紧急治疗。
三、诊断 (一)诊断标准 1. 典型哮喘的临床症状和体征:(1)反复发作性喘息、气促,伴或不伴胸闷或咳嗽,夜间及晨间多发,常与接触变应原、冷空气、物理、化学性刺激以及上呼吸道感染、运动等有关;(2)发作时及部分未控制的慢性持续性哮喘,双肺可闻及散在或弥漫性哮鸣音,呼气相延长;(3)上述症状和体征可经治疗缓解或自行缓解。 2. 可变气流受限的客观检查:(1)支气管舒张试验阳性(吸入支气管舒张剂后,FEV1 增加>12%,且FEV1 绝对值增加>200 ml);或抗炎治疗4周后与基线值比较FEV1 增加>12%,且FEV1 绝对值增加>200 ml(除外呼吸道感染)。(2)支气管激发试验阳性;一般应用吸入激发剂为乙酰甲胆碱或组胺,通常以吸入激发剂后FEV1 下降≥20%,判断结果为阳性,提示存在气道高反应性。(3)呼气流量峰值(peak expiratory flow,PEF)平均每日昼夜变异率(至少连续7 d每日PEF昼夜变异率之和/总天数7)>10%,或PEF周变异率{(2周内最高PEF值-最低PEF值)/[(2周内最高PEF值+最低PEF)×1/2]×100%}>20%。 符合上述症状和体征,同时具备气流受限客观检查中的任一条,并除外其他疾病所引起的喘息、气促、胸闷及咳嗽,可以诊断为哮喘[ 14] 。 (二)不典型哮喘的诊断 临床上还存在着无喘息症状、也无哮鸣音的不典型哮喘,患者仅表现为反复咳嗽、胸闷或其他呼吸道症状。 1. 咳嗽变异性哮喘(cough variant asthma,CVA):咳嗽作为唯一或主要症状,无喘息、气促等典型哮喘的症状和体征,同时具备可变气流受限客观检查中的任何一条,除外其他疾病所引起的咳嗽[ 15] ,按哮喘治疗有效。 2. 胸闷变异性哮喘(chest tightness variant asthma,CTVA):胸闷作为唯一或主要症状,无喘息、气促等典型哮喘的症状和体征,同时具备可变气流受限客观检查中的任一条,除外其他疾病所引起的胸闷[ 16] 。 3. 隐匿性哮喘:指无反复发作喘息、气促、胸闷或咳嗽的表现,但长期存在气道反应性增高者。随访发现有14%~58%的无症状气道反应性增高者可发展为有症状的哮喘[ 17, 18] 。 (三)分期 根据临床表现,哮喘可分为急性发作期、慢性持续期和临床控制期。哮喘急性发作是指喘息、气促、咳嗽、胸闷等症状突然发生,或原有症状加重,并以呼气流量降低为其特征,常因接触变应原、刺激物或呼吸道感染诱发。慢性持续期是指每周均不同频度和(或)不同程度地出现喘息、气促、胸闷、咳嗽等症状。临床控制期是指患者无喘息、气促、胸闷、咳嗽等症状4周以上,1年内无急性发作,肺功能正常。 (四)分级 1. 严重程度的分级:(1)初始治疗时对哮喘严重程度的判断,对患者选择药物治疗方案十分重要。可根据白天、夜间哮喘症状出现的频率和肺功能检查结果,将慢性持续期哮喘病情严重程度分为间歇状态、轻度持续、中度持续和重度持续4级(表1 )。(2)根据达到哮喘控制所采用的治疗级别来进行分级 [ 19, 20] ,在临床实践中更实用。轻度哮喘:经过第1级、第2级治疗能达到完全控制者;中度哮喘:经过第3级治疗能达到完全控制者;重度哮喘:需要第4级或第5级治疗才能达到完全控制,或者即使经过第4级或第5级治疗仍不能达到控制者(哮喘控制分级详见治疗部分内容)。
2. 急性发作时的分级(表2 ):哮喘急性发作程度轻重不一,可在数小时或数天内出现,偶尔可在数分钟内即危及生命,故应对病情作出正确评估,以便给予及时有效的紧急治疗。
四、哮喘的评估 (一)评估的内容 1. 评估患者的临床控制水平 [ 14] :根据患者的症状、用药情况、肺功能检查结果等复合指标将患者分为完全控制、部分控制和未控制( 表3)。据此来确定治疗方案和调整控制用药。
2. 评估患者有无未来急性发作的危险因素:哮喘未控制、持续接触过敏原、有下文所述的合并症、用药不规范、依从性差以及在过去一年中曾有过因哮喘急性发作而看急诊或住院等,都是未来急性发作的危险因素。 3. 评估哮喘的过敏状态及触发因素:大部分哮喘为过敏性哮喘,应常规检测过敏原以明确患者的过敏状态。常见触发因素还包括职业、环境、气候变化、药物和运动等。 4. 评估患者的药物使用情况:包括患者对速效支气管舒张剂的使用量、药物吸入技术、长期用药的依从性以及药物的不良反应等都要全面评估。 5. 评估患者是否有合并症:哮喘常见合并症包括变应性鼻炎、鼻窦炎、胃食管反流、肥胖、慢性阻塞性肺疾病、支气管扩张症、阻塞性睡眠呼吸暂停低通气综合征、抑郁和焦虑等。部分慢性中重度持续性哮喘患者,即使吸入支气管舒张剂,其FEV1 /FVC仍50 ppb提示激素治疗效果好[ 23] ,2.5%)[ 26] ,且与哮喘症状相关。抗炎治疗后可使痰嗜酸粒细胞计数降低,诱导痰嗜酸粒细胞计数可作为评价哮喘气道炎性指标之一,也是评估糖皮质激素治疗反应性的敏感指标[ 27] 。 6. 外周血嗜酸粒细胞计数:部分哮喘患者外周血嗜酸粒细胞计数增高,可作为诱导痰嗜酸粒细胞的替代指标,但是外周血嗜酸粒细胞计数增高的具体计数值文献报告尚不统一,多数研究界定的参考值为≥300/μl为增高,也有研究界定为≥150/μl为增高。外周血嗜酸粒细胞增高可以作为判定嗜酸粒细胞为主的哮喘临床表型,以及作为评估抗炎治疗是否有效的指标之一[ 28, 29] 。 7. 血清总IgE和过敏原特异性IgE:有很多因素会影响血清总IgE水平,可以使血清总IgE水平增高,如其他过敏性疾病,寄生虫、真菌、病毒感染,肿瘤和免疫性疾病等。血清总IgE没有正常值,其水平增高缺乏特异性,需要结合临床判断,但可以作为使用抗IgE单克隆抗体治疗选择剂量的依据。过敏原特异性IgE增高是诊断过敏性哮喘的重要依据之一,其水平高低可以反映哮喘患者过敏状态的严重程度[ 30] 。 8. 过敏原检测:有体内皮肤过敏原点刺试验及体外特异性IgE检测,通过检测可以明确患者的过敏因素,宣教患者尽量避免接触过敏原,以及用于指导过敏原特异性免疫疗法。 四、哮喘的评估 (一)评估的内容 1. 评估患者的临床控制水平 [ 14] :根据患者的症状、用药情况、肺功能检查结果等复合指标将患者分为完全控制、部分控制和未控制( 表3)。据此来确定治疗方案和调整控制用药。
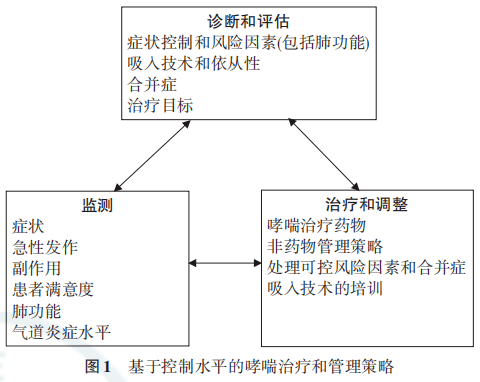
2. 评估患者有无未来急性发作的危险因素:哮喘未控制、持续接触过敏原、有下文所述的合并症、用药不规范、依从性差以及在过去一年中曾有过因哮喘急性发作而看急诊或住院等,都是未来急性发作的危险因素。 3. 评估哮喘的过敏状态及触发因素:大部分哮喘为过敏性哮喘,应常规检测过敏原以明确患者的过敏状态。常见触发因素还包括职业、环境、气候变化、药物和运动等。 4. 评估患者的药物使用情况:包括患者对速效支气管舒张剂的使用量、药物吸入技术、长期用药的依从性以及药物的不良反应等都要全面评估。 5. 评估患者是否有合并症:哮喘常见合并症包括变应性鼻炎、鼻窦炎、胃食管反流、肥胖、慢性阻塞性肺疾病、支气管扩张症、阻塞性睡眠呼吸暂停低通气综合征、抑郁和焦虑等。部分慢性中重度持续性哮喘患者,即使吸入支气管舒张剂,其FEV1 /FVC仍50 ppb提示激素治疗效果好[ 23] ,2.5%)[ 26] ,且与哮喘症状相关。抗炎治疗后可使痰嗜酸粒细胞计数降低,诱导痰嗜酸粒细胞计数可作为评价哮喘气道炎性指标之一,也是评估糖皮质激素治疗反应性的敏感指标[ 27] 。 6. 外周血嗜酸粒细胞计数:部分哮喘患者外周血嗜酸粒细胞计数增高,可作为诱导痰嗜酸粒细胞的替代指标,但是外周血嗜酸粒细胞计数增高的具体计数值文献报告尚不统一,多数研究界定的参考值为≥300/μl为增高,也有研究界定为≥150/μl为增高。外周血嗜酸粒细胞增高可以作为判定嗜酸粒细胞为主的哮喘临床表型,以及作为评估抗炎治疗是否有效的指标之一[ 28, 29] 。 7. 血清总IgE和过敏原特异性IgE:有很多因素会影响血清总IgE水平,可以使血清总IgE水平增高,如其他过敏性疾病,寄生虫、真菌、病毒感染,肿瘤和免疫性疾病等。血清总IgE没有正常值,其水平增高缺乏特异性,需要结合临床判断,但可以作为使用抗IgE单克隆抗体治疗选择剂量的依据。过敏原特异性IgE增高是诊断过敏性哮喘的重要依据之一,其水平高低可以反映哮喘患者过敏状态的严重程度[ 30] 。 8. 过敏原检测:有体内皮肤过敏原点刺试验及体外特异性IgE检测,通过检测可以明确患者的过敏因素,宣教患者尽量避免接触过敏原,以及用于指导过敏原特异性免疫疗法。 五、哮喘的鉴别诊断 哮喘应注意与左心功能不全、慢性阻塞性肺疾病、上气道阻塞性病变等常见疾病相鉴别,此外还应与嗜酸粒细胞肉芽肿性多血管炎、变应性支气管肺曲霉病等疾病相鉴别,以上这些疾病在临床上都可以表现有哮喘样症状。 五、哮喘的鉴别诊断 哮喘应注意与左心功能不全、慢性阻塞性肺疾病、上气道阻塞性病变等常见疾病相鉴别,此外还应与嗜酸粒细胞肉芽肿性多血管炎、变应性支气管肺曲霉病等疾病相鉴别,以上这些疾病在临床上都可以表现有哮喘样症状。 六、哮喘慢性持续期的治疗 (一)脱离过敏原 如果能够明确引起哮喘发作的过敏原或其他非特异刺激因素,采取环境控制措施,尽可能减少暴露,是防治哮喘最有效的方法,具体的措施建议参阅“中国过敏性哮喘诊治指南”[ 30] 。 (二)哮喘治疗目标与一般原则 哮喘治疗目标在于达到哮喘症状的良好控制,维持正常的活动水平,同时尽可能减少急性发作和死亡、肺功能不可逆损害和药物相关不良反应的风险。经过适当的治疗和管理,绝大多数哮喘患者能够达到这一目标。 哮喘慢性持续期的治疗原则是以患者病情严重程度和控制水平为基础,选择相应的治疗方案。基于哮喘控制水平的治疗策略已经得到大量循证医学证据的支持 [ 31] 。应当为每例初诊患者制订书面的哮喘防治计划,定期随访、监测,并根据患者控制水平及时调整治疗以达到并维持哮喘控制( 图1 )。
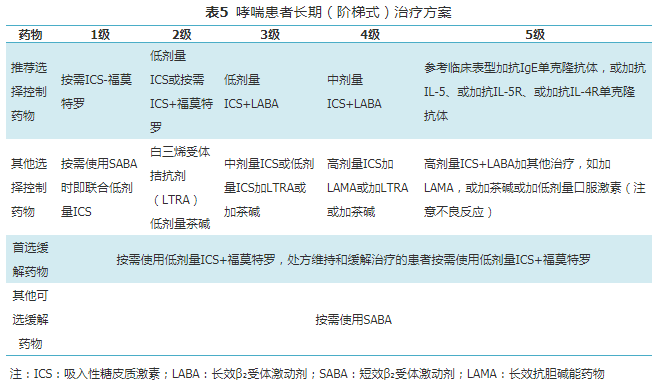
哮喘治疗方案的选择既有群体水平的考虑也要兼顾患者的个体因素。在群体水平上需要关注治疗的有效性、安全性、可获得性和效价比,本指南推荐的长期治疗方案(阶梯式治疗方案)分为5级(表5 ),主要是通过国内外大量随机对照临床试验和观察性研究得到的群体水平的证据,推荐用于多数哮喘患者,作为优选方案可以获得更好的症状控制、更好的安全性、更低的费用负担以及更低的急性发作风险。哮喘治疗以抗炎为基础,对气道炎症水平的监测有助于指导药物治疗方案的调整。而在个体水平上需要考虑以下因素:患者哮喘的临床表型,可能的疗效差异,患者的喜好,吸入技术,依从性,经济能力和医疗资源等实际状况。
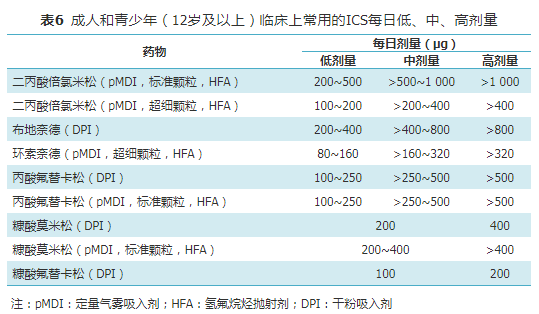
(三)药物 治疗哮喘的药物可以分为控制药物和缓解药物,以及重度哮喘的附加治疗药物。(1)控制药物:需要每天使用并长时间维持的药物,这些药物主要通过抗炎作用使哮喘维持临床控制,其中包括吸入性糖皮质激素(inhale corticosteroids, ICS)、全身性激素、白三烯调节剂、长效β2受体激动剂(long-acting inhale bete2-agonist,LABA)、缓释茶碱、甲磺司特、色甘酸钠等。(2)缓解药物:又称急救药物,这些药物在有症状时按需使用,通过迅速解除支气管痉挛从而缓解哮喘症状,包括速效吸入和短效口服β2受体激动剂、吸入性抗胆碱能药物、短效茶碱和全身性激素等。(3)重度哮喘的附加治疗药物:主要为生物靶向药物,如抗IgE单克隆抗体、抗IL-5单克隆抗体、抗IL-5受体单克隆抗体和抗IL-4受体单克隆抗体等,其他还有大环内酯类药物等(详见重度哮喘章节)。 1. 糖皮质激素:糖皮质激素是最有效的控制哮喘气道炎症的药物。慢性持续期哮喘主要通过吸入和口服途径给药,吸入为首选途径。(1)吸入给药:ICS局部抗炎作用强,药物直接作用于呼吸道,所需剂量较小,全身性不良反应较少。ICS可有效控制气道炎症、降低气道高反应性、减轻哮喘症状、改善肺功能、提高生活质量、减少哮喘发作的频率和减轻发作时的严重程度,降低病死率。其他治疗药物和治疗方案如ICS+LABA复合制剂[ 32] (证据等级A),ICS+福莫特罗复合制剂用于维持加缓解治疗方案[ 33] (证据等级A),均可明显提高治疗效果。对那些需要使用大剂量ICS来控制症状或预防急性发作的患者,应当特别关注ICS相关的不良反应。ICS在口咽局部的不良反应包括声音嘶哑、咽部不适和念珠菌感染。吸药后应及时用清水含漱口咽部,选用干粉吸入剂或加用储雾器可减少上述不良反应。ICS全身不良反应的大小与药物剂量、药物的生物利用度、在肠道的吸收、肝脏首过代谢率及全身吸收药物的半衰期等因素有关。哮喘患者长期吸入临床推荐剂量范围内的ICS是安全的, 但长期高剂量吸入激素后也可出现全身不良反应,如骨质疏松、肾上腺皮质轴抑制及增加肺炎发生的危险等。临床上常用的ICS每日低、中、高剂量见表6 。吸入药物的疗效取决于肺内沉积率,而肺内沉积率受药物剂型、给药装置、吸入技术等多种因素影响。一般而言,干粉吸入装置肺内沉积率高于标准颗粒定量气雾剂,软雾气雾剂和超细颗粒气雾剂在细支气管及肺泡内沉积率高于干粉剂和标准颗粒定量气雾剂。(2)口服给药:对于大剂量ICS+LABA仍不能控制的慢性重度持续性哮喘,可以附加小剂量口服激素(OCS)维持治疗。一般使用半衰期较短的激素(如泼尼松等),推荐采用每天或隔天清晨顿服给药的方式,以减少外源性激素对下丘脑-垂体-肾上腺轴的抑制作用。泼尼松的每日维持剂量最好≤10 mg,关于OCS维持治疗的疗程目前尚缺乏临床研究的证据。长期使用OCS可以引起骨质疏松症、高血压、糖尿病、下丘脑-垂体-肾上腺轴抑制、肥胖症、白内障、青光眼、皮肤变薄、肌无力等。对于伴有结核病、糖尿病、真菌感染、骨质疏松、青光眼、严重抑郁或消化性溃疡的哮喘患者,应慎重给予全身激素,需要密切随访。
2. β 2 受体激动剂:此类药物较多,可分为短效(维持时间4~6 h)、长效(维持时间10~12 h)以及超长效(维持时间24 h)β 2 受体激动剂。长效制剂又可分为快速起效的LABA(如福莫特罗、茚达特罗、维兰特罗及奥达特罗等)和缓慢起效的LABA(如沙美特罗)。(1)短效β 2 受体激动剂(short-acting inhale bete2-agonist,SABA):常用药物如沙丁胺醇(salbutamol)和特布他林(terbutaline)等。①吸入给药:可供吸入的SABA包括气雾剂、干粉剂和雾化溶液等。这类药物能够迅速缓解支气管痉挛,通常在数分钟内起效,疗效可维持数小时,是缓解轻至中度哮喘急性症状的首选药物,也可用于预防运动性哮喘。这类药物应按需使用,不宜长期、单一、过量应用。不良反应包括骨骼肌震颤、低血钾、心律紊乱等。目前认为当按需使用SABA时应同时联合吸入低剂量的ICS(证据等级A)。②口服给药:如沙丁胺醇、特布他林、丙卡特罗等,通常在服药后15~30 min起效,疗效维持4~8 h不等。使用虽较方便,但心悸、骨骼肌震颤等不良反应比吸入给药时明显。缓释和控释剂型的平喘作用维持时间可达8~12 h,特布他林的前体药班布特罗作用时间可维持24 h,可减少用药次数,适用于有夜间哮喘症状患者的治疗。③注射给药:虽然平喘作用较为迅速,但因全身不良反应的发生率较高,不推荐使用。(2)LABA:LABA舒张支气管平滑肌的作用可维持12 h以上。目前在我国临床使用的吸入型LABA主要有沙美特罗和福莫特罗,以及超长效的茚达特罗、维兰特罗及奥达特罗等,可通过气雾剂、干粉剂等装置给药。福莫特罗起效最快,也可作为缓解药物按需使用。长期单独使用LABA有增加哮喘死亡的风险,不推荐长期单独使用LABA治疗(证据等级A) [ 34] 。 3. ICS+LABA复合制剂:ICS+LABA具有协同的抗炎和平喘作用,可获得相当于或优于加倍剂量ICS的疗效,并可增加患者的依从性、减少大剂量ICS的不良反应,尤其适合于中至重度慢性持续哮喘患者的长期治疗(证据等级A)[ 35] ,低剂量ICS+福莫特罗复合制剂可作为按需使用药物,包括用于预防运动性哮喘[ 36] 。目前在我国临床上应用的ICS+LABA复合制剂有不同规格的丙酸氟替卡松-沙美特罗干粉剂、布地奈德-福莫特罗干粉剂、丙酸倍氯米松-福莫特罗气雾剂和糠酸氟替卡松-维兰特罗干粉剂等。 4. 白三烯调节剂:包括白三烯受体拮抗剂(LTRA)和5-脂氧合酶抑制剂,是ICS之外可单独应用的长期控制性药物之一,可作为轻度哮喘的替代治疗药物和中重度哮喘的联合用药。在我国主要使用LTRA。LTRA可减轻哮喘症状、改善肺功能、减少哮喘的恶化,但其抗炎作用不如ICS。LTRA服用方便,尤其适用于伴有过敏性鼻炎、阿司匹林哮喘、运动性哮喘患者的治疗[ 37] ,该药物在我国临床应用已有20多年,总体是安全、有效的。但是最近美国FDA发出警示,使用白三烯受体拮抗剂时要注意出现精神症状的不良反应。 5. 茶碱:具有舒张支气管平滑肌及强心、利尿、兴奋呼吸中枢和呼吸肌等作用,低浓度茶碱具有一定的抗炎作用[ 38] 。研究结果显示,茶碱的代谢有种族差异性,中国人与美国人相比,血浆药物分布浓度高,总清除率低。因此,中国人给予较小剂量的茶碱即可起到治疗作用[ 39] 。国内研究结果证实,小剂量茶碱联合激素治疗哮喘的作用与较高剂量激素疗法具有同等疗效,对下丘脑-垂体-肾上腺的抑制作用则较高剂量激素疗法弱(证据等级C)[ 40, 41] 。对吸入ICS或ICS+LABA仍未控制的哮喘患者,可加用缓释茶碱维持治疗[ 42, 43] 。 由于茶碱价格低廉,在我国广泛使用。茶碱的不良反应有恶心呕吐、心律失常、血压下降及多尿等,茶碱使用后血药浓度的个体差异大。多索茶碱的作用与氨茶碱相同,不良反应较轻。双羟丙茶碱的作用较弱,不良反应较少。 6. 抗胆碱药物:吸入性抗胆碱药物,如短效抗胆碱药物(short-acting muscarinic antagonist,SAMA)异丙托溴铵和长效抗胆碱药物(long-acting muscarinic antagonist,LAMA)噻托溴铵,具有一定的支气管舒张作用,但较β2 受体激动剂弱,起效也较慢。抗胆碱药物可通过气雾剂、干粉剂和雾化溶液给药。本品与β2 受体激动剂联合应用具有互补作用。雾化吸入SAMA异丙托溴铵与SABA沙丁胺醇复合制剂是治疗哮喘急性发作的常用药物。哮喘治疗方案中的第4级和第5级患者在吸入ICS+LABA治疗基础上可以联合使用吸入LAMA。妊娠早期、患有青光眼、前列腺肥大的患者应慎用此类药物。 新近上市的ICS+LABA+LAMA三联复合制剂糠酸氟替卡松-维兰特罗-乌美溴铵干粉剂、布地奈德-福莫特罗-格隆溴铵气雾剂,都是在ICS+LABA复合制剂基础上再加上LAMA,重度哮喘患者使用吸入的三联复合制剂更为方便。 7. 甲磺司特:是一种选择性Th2细胞因子抑制剂,可抑制IL-4、IL-5的产生和IgE的合成,减少嗜酸粒细胞浸润,减轻气道高反应性。该药为口服制剂,安全性好,适用于过敏性哮喘患者的治疗[ 44] 。 8. 生物靶向药物:已经上市的治疗哮喘的生物靶向药物包括抗IgE单克隆抗体、抗IL-5单克隆抗体、抗IL-5受体单克隆抗体和抗IL-4受体单克隆抗体,这些药物主要用于重度哮喘患者的治疗(详见重度哮喘章节)。 9. 过敏原特异性免疫疗法(allergen specific immune therapy,AIT):通过皮下注射常见吸入过敏原(如尘螨、豚草等)提取液,可减轻哮喘症状和降低气道高反应性[ 45] ,适用于过敏原明确,且在严格的环境控制和药物治疗后仍控制不良的哮喘患者[ 46] ,具体使用方法详见中国过敏性哮喘诊治指南[ 30] 。AIT存在过敏反应的风险,应在医师指导下进行。舌下给药较皮下注射方便,过敏反应发生率低,但其长期疗效尚待进一步验证[ 47] (证据等级A)。 10. 其他治疗哮喘药物:第二代抗组胺药物(H1 受体拮抗剂)如氯雷他定、阿司咪唑、氮卓司丁、特非那丁,其他口服抗变态反应药物如曲尼司特(tranilast)、瑞吡司特(repirinast)等,抗组胺药物在哮喘治疗中作用较弱,主要用于伴有变应性鼻炎的哮喘患者,不建议长期使用抗组胺药物。 (四)制订治疗方案 一旦确立了哮喘的诊断,尽早开始规律的控制治疗对于取得最佳的疗效至关重要。对于成人哮喘患者的初始治疗,应根据患者具体情况选择合适的级别,或在两相邻级别之间的建议选择高的级别,以保证初始治疗的成功率(表7 )。
GINA目前推荐所有成年和青少年哮喘患者接受包含ICS的控制治疗,以降低重度急性发作的风险,ICS可以作为每日常规用药,在轻度哮喘患者中可采用ICS+福莫特罗按需给药。 整个哮喘治疗过程中需要连续对患者进行评估、调整并观察治疗反应。控制性药物的升降级应按照阶梯式方案选择。哮喘控制维持至少3个月以上可以考虑降级治疗,以找到维持哮喘控制的最低有效治疗级别。 1. 第1级治疗:仅限用于偶有短暂的白天症状(每月少于2次,每次持续数小时),没有夜间症状,无急性发作风险,肺功能正常的患者。(1)推荐治疗方案:按需低剂量ICS+福莫特罗吸入剂;(2)其他治疗方案:吸入低剂量ICS和按需吸入SABA(证据级别B)[ 48, 49] ;(3)不推荐:吸入抗胆碱能药物(如异丙托溴铵)、口服SABA或短效茶碱,这些药物也能缓解哮喘症状,但起效慢,口服SABA和茶碱有不良反应。快速起效的LABA,如福莫特罗能够和SABA一样迅速缓解哮喘症状。 如症状超出上述程度,存在任何急性发作的危险因素(如FEV1 1支(200喷/支)、依从性或吸入技术差、FEV1 占预计值%500 μg(DPI)。对于大剂量ICS维持治疗再联合其他控制药物仍未控制者,或反复急性发作的患者,建议加用OCS作为维持用药,推荐初始剂量:泼尼松片每日0.5~0.8 mg/kg体重,当哮喘症状控制并维持一段时间后,逐渐减少OCS剂量,并确定最低维持剂量(一般≤10 mg/d)长期口服治疗。 LABA、LTRA、LAMA以及茶碱都需要与ICS联合使用。生物靶向药物是近年来用于治疗重度哮喘新的治疗药物,目前可以在临床应用的主要有以下一些药物。(1)抗IgE单克隆抗体:该药能够特异性地与IgE的FcεRI位点结合,从而阻断IgE与肥大细胞、嗜碱性细胞等靶细胞结合,抑制IgE介导的肥大细胞和嗜碱性细胞的活化和脱颗粒。GINA推荐抗IgE单克隆抗体作为哮喘的第5级治疗药物之一,即经过吸入大剂量ICS,并联合LABA、LAMA等其他控制药物治疗后,症状仍未控制,且血清总IgE水平增高的重度过敏性哮喘。其治疗剂量及使用频率计算需基于患者血清总IgE水平和公斤体重,根据计量表计算出相应的给药剂量,每次皮下注射75~600 mg,每2~4周给药一次。抗IgE单克隆抗体治疗的起效时间目前没有较肯定的证据,一般至少使用12~16周后再评估其疗效[ 81] 。抗IgE单克隆抗体治疗可改善重度哮喘患者的症状、肺功能和生活质量,减少OCS和急救用药,降低哮喘严重急性发作率(证据等级A)[ 82, 83, 84] 。抗IgE单克隆抗体使用的安全性良好,常见不良反应为发热、头痛、注射部位局部反应,但也有个别报道注射后出现严重过敏反应,因此该药应在具备有抢救过敏性休克的相关医疗机构进行注射,注射人员必须要经过专业培训。(2)抗IL-5单克隆抗体治疗[ 85] :抗IL-5单克隆抗体通过阻断IL-5的作用,抑制体内的嗜酸粒细胞增多。研究结果显示,抗IL-5单克隆抗体可以减少近50%的急性发作,减少约1/3的急诊或住院率,减少口服激素剂量,改善哮喘控制和肺功能等。已上市的产品有美泊利单抗(mepolizumab)等。GINA推荐抗IL-5单克隆抗体作为外周血嗜酸粒细胞≥300/μl的重度哮喘患者的第5级治疗药物之一[ 8] 。(3)抗IL-5受体(IL-5R)的单克隆抗体[ 86] :如贝那利单抗(benralizumab)。抗IL-5R单克隆抗体直接作用于嗜酸粒细胞表面的IL-5Rα,通过抗体依赖的细胞毒作用直接快速地清除嗜酸粒细胞。研究结果表明贝那利单抗用于重度嗜酸粒细胞性哮喘疗效显著,改善患者症状、肺功能和生活质量,同时显著减少口服激素的剂量。GINA指南指出,对于使用第4级、第5级方案治疗,哮喘仍然不能控制,外周血嗜酸粒细胞≥300/μl的重症哮喘患者,推荐使用抗IL-5单克隆抗体和抗IL-5R单克隆抗体治疗[ 8] (证据级别C)。ERS/ATS难治性哮喘指南推荐外周血嗜酸粒细胞≥150/μl,以往有哮喘发作的重症哮喘患者即可以使用抗IL-5单克隆抗体和抗IL-5R单克隆抗体治疗[ 79] (证据级别C)。(4)抗IL-4R单克隆抗体[ 87] :如Dupilumab,该药与IL-4R结合,能抑制IL-4R与IL-4和IL-13结合,阻断其介导的下游信号转导,抑制气道炎症,减少嗜酸粒细胞。该药治疗后可以减少口服激素用量,减少急性发作,改善症状和肺功能。ERS/ATS难治性哮喘指南推荐抗IL-4R单克隆抗体用于外周血嗜酸粒细胞≥150/μl或FeNO>25 ppb的重度哮喘治疗[ 79] (证据级别C)。(5)大环内酯类药物:在美国胸科学会和欧洲呼吸学会2019年颁布了新的难治性哮喘诊治指南,在第5级的成人哮喘患者,经规范治疗后哮喘症状仍然不能控制,有条件的推荐试用大环内酯类药物治疗,如口服阿奇霉素250~500 mg/d,每周3次,治疗26~48周,可以减少哮喘急性发作[ 79] 。但长期使用大环内脂类药物可以有腹泻、QT间期延长、听力减退等不良反应。该药治疗一年以上对哮喘的获益和风险还缺乏临床研究。 4. 支气管热成形术(bronchial thermoplasty,BT)这是一项在支气管镜下进行的非药物治疗技术,能够减少气道平滑肌的数量、降低ASM收缩力、改善哮喘控制水平、提高患者生活质量,并减少药物的使用[ 20] 。其短期疗效与安全性正逐渐被越来越多的研究所证实[ 68, 69] ,但其远期疗效仍需作进一步研究。 对于已经规范使用了GINA第4级或第5级治疗方案半年或更长时间治疗后,仍然不能达到良好控制的哮喘患者;或者已经规范使用GINA第4级或第5级治疗方案后,虽然可以维持哮喘控制,但在降级治疗中(尤其是口服激素减量时)反复失去控制的患者可以考虑BT的治疗。此项操作需在有资质的医院开展,同时需注意其并发症的发生。 八、重度哮喘 (一)定义 在过去的一年中,需要使用全球哮喘防治创议(GINA)建议的第4级或第5级哮喘药物治疗,才能够维持控制或即使在上述治疗下仍表现为“未控制”哮喘[ 79, 80] 。重度哮喘分为以下2种情况:一种为第4级治疗能够维持控制,但降级治疗则会失去控制;另一种情况为第4级治疗不能维持控制,而需要采用第5级治疗。前一种情况称作为单纯重度哮喘,后一种情况称作为重度难治性哮喘(severe refractory asthma)。重度哮喘可分为以下几种临床类型:(1)早发过敏性哮喘;(2)晚发持续嗜酸粒细胞性哮喘;(3)频繁急性发作性哮喘;(4)持续气流受限性哮喘;(5)肥胖相关性哮喘[ 80] 。 (二)评估 1. 明确哮喘诊断:大多数哮喘患者通过典型的病史即可做出诊断,但重度哮喘临床表现更为复杂,往往缺乏典型哮喘的特征性,容易与其他类似哮喘的疾病相混淆。 2. 明确是否属于重度哮喘:哮喘控制的标准应按照GINA的标准进行综合、全面的评估,以下几点为重度哮喘未控制的常见特征:(1)症状控制差:ACT≤19,或哮喘控制问卷(asthma control questionnale,ACQ)大于1.5,或符合GINA定义的未控制;(2)频繁急性发作:前一年需要2次或以上连续使用全身性激素(每次3 d以上);(3)严重急性发作:前一年至少1次住院、进入ICU或需要机械通气;(4)持续性气流受限:尽管给予充分的支气管舒张剂治疗,仍存在持续的气流受限(FEV1 占预计值%400 μg(超细颗粒HFA)、布地奈德>800 μg(DPI)、丙酸氟替卡松>500 μg(DPI)。对于大剂量ICS维持治疗再联合其他控制药物仍未控制者,或反复急性发作的患者,建议加用OCS作为维持用药,推荐初始剂量:泼尼松片每日0.5~0.8 mg/kg体重,当哮喘症状控制并维持一段时间后,逐渐减少OCS剂量,并确定最低维持剂量(一般≤10 mg/d)长期口服治疗。 LABA、LTRA、LAMA以及茶碱都需要与ICS联合使用。生物靶向药物是近年来用于治疗重度哮喘新的治疗药物,目前可以在临床应用的主要有以下一些药物。(1)抗IgE单克隆抗体:该药能够特异性地与IgE的FcεRI位点结合,从而阻断IgE与肥大细胞、嗜碱性细胞等靶细胞结合,抑制IgE介导的肥大细胞和嗜碱性细胞的活化和脱颗粒。GINA推荐抗IgE单克隆抗体作为哮喘的第5级治疗药物之一,即经过吸入大剂量ICS,并联合LABA、LAMA等其他控制药物治疗后,症状仍未控制,且血清总IgE水平增高的重度过敏性哮喘。其治疗剂量及使用频率计算需基于患者血清总IgE水平和公斤体重,根据计量表计算出相应的给药剂量,每次皮下注射75~600 mg,每2~4周给药一次。抗IgE单克隆抗体治疗的起效时间目前没有较肯定的证据,一般至少使用12~16周后再评估其疗效[ 81] 。抗IgE单克隆抗体治疗可改善重度哮喘患者的症状、肺功能和生活质量,减少OCS和急救用药,降低哮喘严重急性发作率(证据等级A)[ 82, 83, 84] 。抗IgE单克隆抗体使用的安全性良好,常见不良反应为发热、头痛、注射部位局部反应,但也有个别报道注射后出现严重过敏反应,因此该药应在具备有抢救过敏性休克的相关医疗机构进行注射,注射人员必须要经过专业培训。(2)抗IL-5单克隆抗体治疗[ 85] :抗IL-5单克隆抗体通过阻断IL-5的作用,抑制体内的嗜酸粒细胞增多。研究结果显示,抗IL-5单克隆抗体可以减少近50%的急性发作,减少约1/3的急诊或住院率,减少口服激素剂量,改善哮喘控制和肺功能等。已上市的产品有美泊利单抗(mepolizumab)等。GINA推荐抗IL-5单克隆抗体作为外周血嗜酸粒细胞≥300/μl的重度哮喘患者的第5级治疗药物之一[ 8] 。(3)抗IL-5受体(IL-5R)的单克隆抗体[ 86] :如贝那利单抗(benralizumab)。抗IL-5R单克隆抗体直接作用于嗜酸粒细胞表面的IL-5Rα,通过抗体依赖的细胞毒作用直接快速地清除嗜酸粒细胞。研究结果表明贝那利单抗用于重度嗜酸粒细胞性哮喘疗效显著,改善患者症状、肺功能和生活质量,同时显著减少口服激素的剂量。GINA指南指出,对于使用第4级、第5级方案治疗,哮喘仍然不能控制,外周血嗜酸粒细胞≥300/μl的重症哮喘患者,推荐使用抗IL-5单克隆抗体和抗IL-5R单克隆抗体治疗[ 8] (证据级别C)。ERS/ATS难治性哮喘指南推荐外周血嗜酸粒细胞≥150/μl,以往有哮喘发作的重症哮喘患者即可以使用抗IL-5单克隆抗体和抗IL-5R单克隆抗体治疗[ 79] (证据级别C)。(4)抗IL-4R单克隆抗体[ 87] :如Dupilumab,该药与IL-4R结合,能抑制IL-4R与IL-4和IL-13结合,阻断其介导的下游信号转导,抑制气道炎症,减少嗜酸粒细胞。该药治疗后可以减少口服激素用量,减少急性发作,改善症状和肺功能。ERS/ATS难治性哮喘指南推荐抗IL-4R单克隆抗体用于外周血嗜酸粒细胞≥150/μl或FeNO>25 ppb的重度哮喘治疗[ 79] (证据级别C)。(5)大环内酯类药物:在美国胸科学会和欧洲呼吸学会2019年颁布了新的难治性哮喘诊治指南,在第5级的成人哮喘患者,经规范治疗后哮喘症状仍然不能控制,有条件的推荐试用大环内酯类药物治疗,如口服阿奇霉素250~500 mg/d,每周3次,治疗26~48周,可以减少哮喘急性发作[ 79] 。但长期使用大环内脂类药物可以有腹泻、QT间期延长、听力减退等不良反应。该药治疗一年以上对哮喘的获益和风险还缺乏临床研究。 4. 支气管热成形术(bronchial thermoplasty,BT)这是一项在支气管镜下进行的非药物治疗技术,能够减少气道平滑肌的数量、降低ASM收缩力、改善哮喘控制水平、提高患者生活质量,并减少药物的使用[ 20] 。其短期疗效与安全性正逐渐被越来越多的研究所证实[ 68, 69] ,但其远期疗效仍需作进一步研究。 对于已经规范使用了GINA第4级或第5级治疗方案半年或更长时间治疗后,仍然不能达到良好控制的哮喘患者;或者已经规范使用GINA第4级或第5级治疗方案后,虽然可以维持哮喘控制,但在降级治疗中(尤其是口服激素减量时)反复失去控制的患者可以考虑BT的治疗。此项操作需在有资质的医院开展,同时需注意其并发症的发生。 九、特殊类型哮喘及哮喘的某些特殊问题 (一)咳嗽变异性哮喘(cough variant asthma,CVA) CVA是指以慢性咳嗽为唯一或主要临床表现,无明显喘息、气促等症状,但存在气道高反应性的一种不典型哮喘[ 88] 。国内外多项研究结果显示,CVA是成人慢性咳嗽的常见病因[ 89, 90, 91, 92] ,国内多中心调查结果显示其占慢性咳嗽病因的三分之一[ 89] 。 CVA的主要表现为刺激性干咳,通常咳嗽较剧烈,夜间咳嗽为其重要特征[ 93] 。部分患者有季节性。在剧烈咳嗽时可伴有呼吸不畅、胸闷、呼吸困难等表现。常伴发过敏性鼻炎。感冒、异味、油烟和冷空气容易诱发或加重咳嗽,但此临床特点不具诊断价值[ 94] 。 支气管激发试验阳性是诊断CVA最重要的条件,但临床上亦要注意假阳性和假阴性的可能,需结合治疗反应,抗哮喘治疗有效才能确诊[ 88, 95] 。近半数CVA患者存在小气道功能紊乱[ 96] 。绝大部分CVA患者诱导痰嗜酸粒细胞增加,少部分显著增加,但总体增高比例不如典型哮喘。诱导痰嗜酸粒细胞较高者发展为典型哮喘的概率更高[ 97] (证据等级C)。FeNO水平与诱导痰嗜酸粒细胞水平具有一定相关性,FeNO增高提示诱导痰嗜酸粒细胞增高,但FeNO检测正常不能排除诱导痰嗜酸粒细胞增高。慢性咳嗽患者诱导痰嗜酸粒细胞增加和FeNO水平增加提示CVA的可能[ 98] 。嗜酸粒细胞性支气管炎有与CVA类似的临床表现、气道炎症和激素治疗反应,但无气道高反应性[ 98, 99] (证据等级C)。临床上无法进行支气管激发试验的慢性咳嗽患者,无提示其他慢性咳嗽病因的特征,可考虑按CVA进行经验性治疗,但治疗无效时需进一步检查。某些气道内疾病如腺瘤、支气管结核有时亦存在反复咳嗽症状,可能会误诊为CVA,临床上需注意鉴别。 CVA的治疗原则与哮喘治疗相同,大多数患者ICS或ICS+LABA治疗有效,治疗时间在8周以上[ 88, 95] (证据等级B)。部分患者停药后可以复发,需要长期治疗。LTRA治疗有效[ 88, 95] (证据等级C)。很少需要口服激素治疗,对于气道炎症严重的CVA或ICS治疗效果不佳时,可以考虑升级治疗,加用白三烯受体拮抗剂治疗,或短期使用中低剂量口服激素治疗。 (二)胸闷变异性哮喘(chest tightness variant asthma,CTVA) 近年来我国专家发现存在以胸闷为唯一症状的不典型哮喘,命名为“胸闷变异性哮喘”(chest tightness variant asthma,CTVA)[ 16] ,这类患者以中青年多见,起病隐匿,胸闷可在活动后诱发,部分患者夜间发作较为频繁,没有反复发作的喘息、气促等典型的哮喘表现,常伴有焦虑。肺部听诊没有哮鸣音,具有气道高反应性、可逆性气流受限以及典型哮喘的病理生理特征[ 100] ,并对ICS或ICS+LABA治疗有效。 (三)围手术期哮喘管理 围手术期(perioperative period)是从患者决定接受手术治疗开始,到手术治疗直至基本康复,约在术前5~7 d至术后7~12 d。围手术期哮喘管理目标:降低围手术期哮喘急性发作风险,降低麻醉、手术操作气道不良事件的风险。 1. 术前准备:完整的术前评估与准备及哮喘的良好控制是保证围手术期安全的关键。评估应包括症状评估及围手术期急性发作风险评估。对于择期手术,哮喘评估应至少在术前1周进行[ 101] (证据等级D)。哮喘症状未控制及近期发生过急性发作的哮喘患者,其围手术期发生支气管痉挛的风险增高[ 101, 102] (证据等级D)。围手术期哮喘患者推荐常规行肺功能检查,尤其对于症状未控制的哮喘患者[ 101] 。2019版GINA指南推荐,所有哮喘患者择期手术应在达到良好哮喘控制后进行[ 8] (证据等级D);对于急诊手术,则应充分权衡患者可能存在的气道风险与手术必要性。所有哮喘患者,围手术期应规律应用维持药物。静脉激素治疗可能更适合于急诊手术患者[ 101] (证据等级D)。 2. 术中管理:神经肌肉阻滞剂是最常见诱发过敏反应的药物[ 103] (证据等级D),如阿曲库铵、米库溴铵等,均可诱导组胺释放效应,而罗库溴铵适用于哮喘患者快速气管插管[ 104] (证据等级D)。七氟醚作为吸入性麻醉诱导剂,其耐受性良好且具有支气管舒张作用[ 105] (证据等级A)。 3. 术后管理:术后良好的镇痛、加强呼吸训练、控制胃食管反流等可能有助于减少哮喘急性发作风险[ 106, 107] (证据等级A)。无创正压通气对于气管拔管后持续气道痉挛的哮喘患者可能获益[ 108] 。 (四)阿司匹林及药物诱发性哮喘 应用某些药物而引起的哮喘发作,称为药物诱发性哮喘(drug-induced asthma,DIA)。常见的药物包括非甾体类抗炎药物(NSAIDs),其他药物还有降压药、β受体阻滞剂、抗胆碱药、抗生素和某些生物制剂[ 109] 。哮喘患者在服用阿司匹林数分钟或数小时后可诱发哮喘急性发作,这是对以阿司匹林为代表的NSAIDs不耐受现象,称为阿司匹林性哮喘(aspirin induced asthma,AIA)[ 110] 。妊娠期尤其妊娠后期使用治疗剂量的阿司匹林可提高后代儿童期哮喘的发生风险[ 111] 。 近40%的AIA患者存在慢性鼻炎、鼻息肉、副鼻窦炎及嗅觉异常。AIA的典型临床表现:在服用阿司匹林等NSAIDs药物10~120 min后出现严重的哮喘发作,常伴有发绀、结膜充血、大汗淋漓、端坐呼吸、烦躁不安或伴咳嗽[ 109] 。大多根据服用阿司匹林等环氧酶抑制剂后引起哮喘急性发作的病史而诊断,阿司匹林激发试验被用于诱导支气管痉挛,以诊断AIA,包括口服阿司匹林和吸入赖氨酸-阿司匹林激发试验[ 112] ,但因能诱发严重的支气管痉挛,必须由经验丰富的医务人员和具备一定抢救条件下进行。 预防DIA最有效的方法是避免再次应用该类药物,对于那些需大剂量糖皮质激素来控制哮喘症状,或常规治疗难以改善鼻部炎症和息肉病变,或因其他疾病而需服用阿司匹林的阿司匹林性哮喘患者,可进行脱敏治疗[ 113] (证据等级B)。控制鼻部疾病、LTRA治疗均有助于阿司匹林性哮喘症状的改善。当有临床需求需要使用NSAIDs药物时,建议考虑使用COX2抑制剂。 (五)妊娠期和月经期哮喘 妊娠期哮喘是指女性怀孕期间出现的哮喘。大约4%~8%孕妇患哮喘[ 114] ,1/3哮喘患者因妊娠而加重,多发生在妊娠第24~36周[ 115] ;妊娠期前三个月体重增加超过5 kg与哮喘急性加重风险呈正相关,且风险会随体重增长而进一步增加[ 116] 。妊娠哮喘不仅影响孕妇,还影响胎儿;未控制的妊娠哮喘会导致孕妇发生子痫或妊高症[ 117] ,还可增加围产期病死率、早产率和低体重儿的发生率[ 118] ,而目前妊娠期哮喘的控制管理现状不容乐观[ 119] 。 妊娠期哮喘治疗原则与典型哮喘相同,基于妊娠安全性考虑,药物选择要慎重[ 120] ;在妊娠过程中停用ICS可导致哮喘急性发作[ 14] 。LTRA可减少症状,且不增加早产的风险,有文献将其归为B类药[ 121] 。从妊娠早期补充适量维生素D可减少哮喘高危后代的儿童期哮喘、发作性喘息的发生,而妊娠期饮食中富含叶酸并同时服用推荐水平及以上剂量的叶酸补充剂则会轻度提高后代儿童期哮喘的发生风险[ 122] 。 妊娠期哮喘的全程化管理可以减少哮喘症状波动或急性发作给孕妇和胎儿带来的负面影响。包括:(1)评估和监测哮喘病情:监测PEF变异率;(2)控制哮喘加重的因素,避免接触诱发因素[ 123] ;(3)妊娠哮喘急性发作时,咳嗽、胸闷、气急、喘息或PEF下降20%,胎动减少以及SaO2 12%,且绝对值升高>200 ml)、FeNO增高、诱导痰嗜酸性粒细胞增高、既往有哮喘病史,需考虑ACO诊断;(2)已诊断哮喘的患者,经过3~6个月规范治疗后,仍然存在持续气流受限(吸入支气管舒张剂后FEV1 /FVC200 ml)、FeNO增高、诱导痰嗜酸性粒细胞增高、既往有哮喘病史,需考虑ACO诊断;(2)已诊断哮喘的患者,经过3~6个月规范治疗后,仍然存在持续气流受限(吸入支气管舒张剂后FEV1 /FVC |
【本文地址】