周围神经阻滞的并发症和预防神经损伤 |
您所在的位置:网站首页 › 神经损伤的种类 › 周围神经阻滞的并发症和预防神经损伤 |
周围神经阻滞的并发症和预防神经损伤
|
Michael J. Barrington、Richard Brull、Miguel A. Reina 和 Admir Hadzic 引言本节回顾了可能导致周围神经阻滞 (PNB) 后神经系统并发症的各种因素,并提出了实践原则和监测方式的意义,以减轻神经系统并发症的风险。 周围神经阻滞相关神经损伤的解剖学考虑神经是一种独特的器官,包括神经组织、特定的结缔组织基质和指定的血液供应(图1)。 神经细胞或神经元由细胞体、树突和轴突组成。 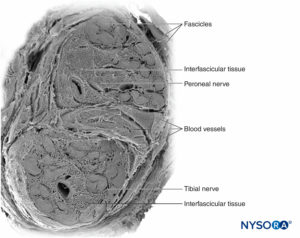 图1。 人的坐骨神经。 扫描电子显微镜。 (经 Reina MA 许可转载:局部麻醉和疼痛医学功能解剖图谱。海德堡:施普林格;2015 年。) 轴突是神经元的细胞质延伸,沿其长度将电信号从细胞体近端传输到远端仅几毫米到近 1 m 的任何地方。 大多数外周神经可以传递传入运动和传出感觉信号。 在周围神经系统中,绝大多数轴突是有髓鞘的,其特征是一层雪旺细胞将轴突包裹在一层髓鞘中。图2)。 雪旺细胞在被称为 Ranvier 节点的插入空间处中断,在动作电位的跳跃传播期间发生去极化和复极化过程。 连同它的髓鞘,每个轴突都被一层薄薄的结缔组织束缚,称为神经内膜(图3),然后称为神经纤维。 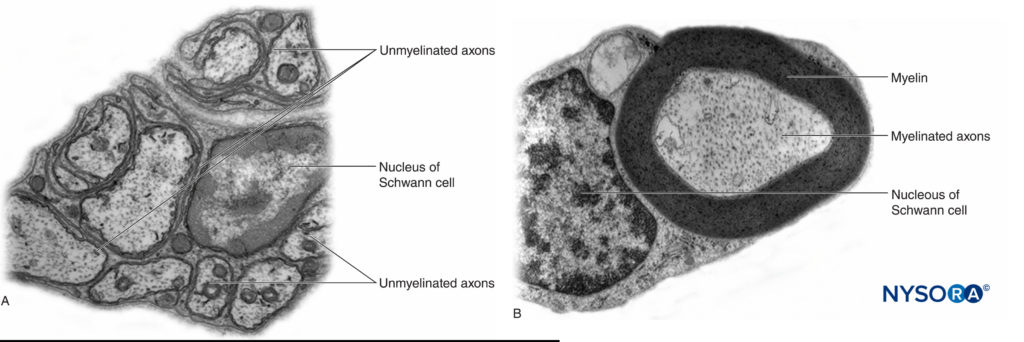 图2。 A:人类神经根的无髓轴突。 B:人坐骨神经的有髓轴突。 透射电子显微镜。 (经 Reina MA 许可转载:局部麻醉和疼痛医学功能解剖图谱。海德堡:施普林格;2015 年。)
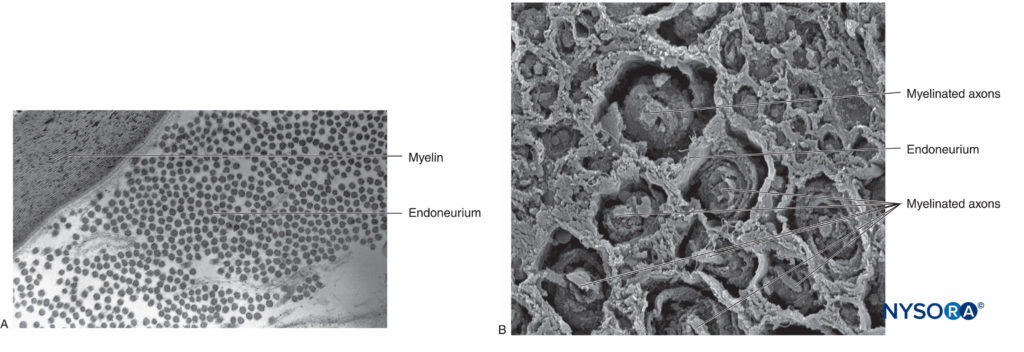 图3。 内膜。 有髓轴突被来自人类坐骨神经的神经内膜包裹。 A:透射电子显微镜。 (经 Reina MA 许可转载:局部麻醉和疼痛医学功能解剖图谱。海德堡:施普林格;2015 年。)B:扫描电子显微镜。 (经 Reina MA 许可转载:局部麻醉和疼痛医学功能解剖图谱。海德堡:施普林格;2015 年。) 神经纤维被组织成称为束的组(图4)。 在每个束内,神经纤维形成一个神经丛,其中轴突沿着它们的路径占据不同的位置。图5)。 在关节附近,肌束更薄,数量更多,并且往往被更多的结缔组织包围,这降低了肌束对压力和拉伸等损伤的脆弱性。 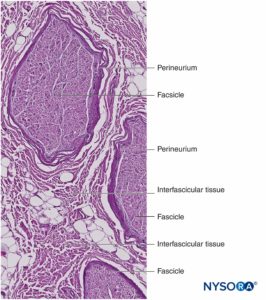 图4。 人正中神经束。 (经 MA Reina 许可使用。) 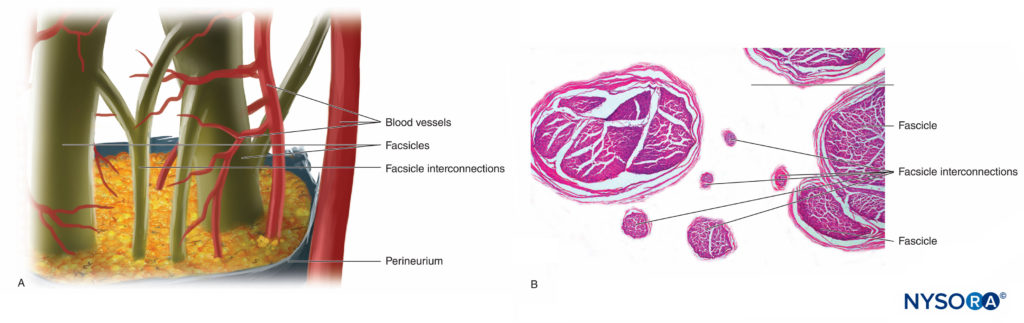 图5。 神经丛。 答:示意图。 B:分册和互连分册。 (B,经 Reina MA 许可转载:局部麻醉和疼痛医学功能解剖图集。海德堡:施普林格;2015 年。) 每个束被由 8 到 18 个细胞组成的连续和同心层组成的神经束膜包围。图6)。 神经束膜的厚度通常为 7 至 20 μm。 神经周围细胞层为物质扩散进出束提供了屏障。 神经周围细胞之间的空间由基本的无定形物质、胶原纤维和成纤维细胞组成。 这些胶原纤维可以在不同的方向上排列,但主要是沿着束的纵轴排列。图6)。 神经束膜允许轴突在束内进行一些运动并保持束内压力,同时作为抵抗机械和化学损伤的有效物理屏障。 同样,神经束膜作为一个重要的扩散屏障,防止轴突暴露于潜在的有害物质,如局部麻醉剂。 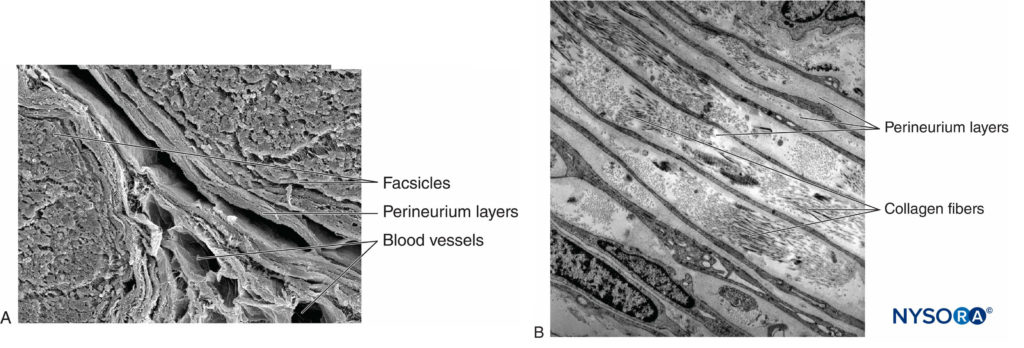 图6。 神经束膜。 人坐骨神经的神经周围层。 A:透射电子显微镜。 (经 Reina MA、López A、Villanueva MC 等人许可转载:外周神经中的血神经屏障。Rev Esp Anestesiol Reanim。2003 年 50 月;2(80):86-2015。) B:扫描电子显微镜。 (经 Reina MA 许可转载:局部麻醉和疼痛医学功能解剖图谱。海德堡:施普林格;XNUMX 年。) 束群由神经外膜连接在一起,神经外膜是三个结缔组织层中最厚的一层,包裹着束群及其束间支持组织和脂肪细胞。图1)。 神经外膜主要由胶原纤维和少量血管组成(图7)。 神经外膜的胶原纤维在大小和外观上与硬脑膜或硬脑膜袖的胶原纤维相似。 神经外膜使神经在超声成像上具有其特有的外观(即,它表现为离散结构)。 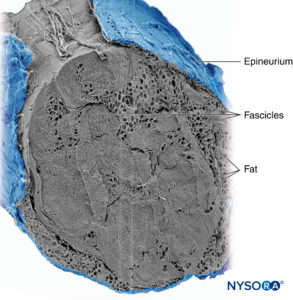 图7。 神经外膜。 人胫神经:束、束间组织和神经外膜的细节。 扫描电子显微镜。 (经雷纳许可转载MA、Arriazu R、Collier CB 等人:与神经实践临床相关的人体周围神经电子显微镜块。 基于原始实验和实验室数据的结构和超微结构审查。 Rev Esp Anestesiol Reanim。 2013 年 60 月;10(552):562–XNUMX.) 周围神经有两个独立但相互连接的血管系统。 外在系统由位于神经外膜内的动脉、小动脉和静脉组成,而内在血管系统由一组在束和内膜内运行的纵向毛细血管组成。图8)。 两个血管系统之间的吻合是由血管形成的(图1) 起源于神经外膜并穿过神经外膜。 这些血管的损伤会导致一系列并发症,从缺血到血肿引起的炎症。 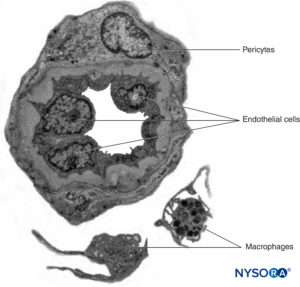 图8。 内膜连续毛细血管。 透射电子显微镜。 (经 Reina MA 许可转载:局部麻醉和疼痛医学功能解剖图谱。海德堡:施普林格;2015 年。) 与周围神经干中的轴突及其支撑元件相比,神经根的拉伸强度和弹性较小。 包含在脊神经根内的轴突不被神经束膜或其他具有屏障作用的结构包围。 更远端(例如,脊神经和神经丛干/分支),分束有自己的保护性神经束膜(图 9、10 和 11) 并具有有助于其抗拉强度的丛状排列。 组织床内的神经干、神经干内的束状结构和束状结构内的轴突有轻微的起伏,导致相对过长。 此外,神经通常通过其神经外膜松散地连接到相邻结构。 有一个非特化的乳晕(深筋膜)结缔组织网络填充特定结构(如神经、肌肉和血管)之间的空间。图12)。 该组织松散地连接这些结构,从而允许一个在另一个上的移动。 当神经通过进入血管、分支或其他标志物被束缚时,这种运动会减少。 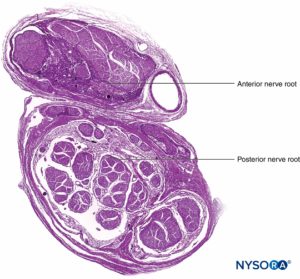 图9。 腹侧和背侧神经根。 硬膜囊与背根神经节之间第七神经根袖带横切面。 (经 MA Reina 许可使用。) 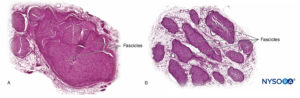 图10。 神经根。 第七神经根袖带外侧背根神经节横切面。 A:外到 2 毫米。 B:外5mm。 (经 MA Reina 许可使用。) 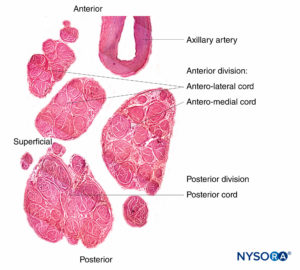 图11。 臂丛神经索。 前内侧脊髓、前外侧脊髓和后脊髓。 索内的束和束间组织的细节。 (经 Reina MA 许可转载:局部麻醉和疼痛医学功能解剖图谱。海德堡:施普林格;2015 年。)  图12。 阻滞针与肌间沟臂丛的相互作用。 将针放入束中(如图所示)会导致束损伤。 当通过束内放置的针进行注射时,可能会造成额外的伤害。 观察针和分束之间的大小差异。 (经 Reina MA 许可转载:局部麻醉和疼痛医学功能解剖图谱。海德堡:施普林格;2015 年。) 如需更全面的评论,请参阅 周围神经结缔组织. NYSORA 小贴士肌肉张力的丧失,如麻醉期间发生的那样,理论上会使神经元件暴露于牵引力。 然而,也有防止侧向牵引或拉伸损伤的解剖特征。 例如,在肌间沟臂丛神经阻滞的情况下,第四、第五和第六脊神经根被卡在横突的沟中,因此相对受到这些力的保护。 通过将围绕神经根-脊神经复合体的硬脑膜锥形楔入椎间孔,进一步保护脊神经的背侧和腹侧根免受横向牵拉。 周围神经损伤的病理生理学周围神经损伤的严重程度 周围神经损伤 (PNI) 预后的主要决定因素是损伤的严重程度和轴突的剩余完整性。 PNI 严重程度通常根据轴突中断的相对程度进行分类。 近端轴突病变(即靠近细胞体)传统上被认为比远端轴突病变(即更靠近神经支配目标)更严重,因为神经支配和恢复的可能性似乎会随着位置之间的距离而间接变化。轴突病变和靶组织。 两种最常用的解剖学分类是 Seddon 和 Sunderland 分类(表1)。 临床实践中更常用的分类是三层 Seddon 分类,其中包括(从轻度到重度)神经失用、轴索断裂和神经切断。 神经失用是指髓鞘损伤,通常与神经拉伸或压缩相关,其中轴突和支持元件(神经内膜、神经外膜和神经外膜)保持完整。 神经损伤的预后良好,在数周至数月内可完全恢复功能。 表1。 神经损伤的分类。 塞登3 桑德兰4 流程 预测 神经失用1髓鞘损伤 传导减慢和阻塞 好 轴索断裂 2 轴突连续性丧失; 完整的神经内膜 无传导 展会 神经麻痹 3 轴突和神经内膜连续性丧失; 完整的神经束膜 无传导不好 4轴突、神经内膜和神经周围连续性丧失; 神经外膜完整 无传导 5完全神经横断 无传导 NYSORA 小贴士 大多数与区域麻醉相关的术后神经系统症状往往遵循损伤和恢复的神经操作模式。 轴突断裂是指与束状穿刺、神经挤压或中毒性损伤相关的轴突损伤,并伴有神经内膜和可能的神经外膜损伤。图13)。 轴突损失后的恢复可能会延长且可变,这取决于对神经束的破坏程度(部分或完全)以及从损伤部位到相应肌肉的距离。 最后,神经切断是指神经的完全横断,包括轴突、神经内膜、神经外膜和神经外结缔组织。 它通常需要手术干预。 预后往往很差。 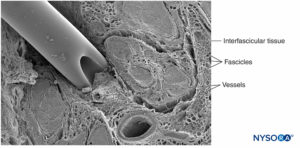 图13。 人体胫神经。 用神经刺激针体外穿刺神经。 扫描电子显微镜。 (经 Reina MA 许可转载:局部麻醉和疼痛医学功能解剖图谱。海德堡:施普林格;2015 年。) 伤害机制 与使用 PNB 相关的 PNI 机制分为三大类之一:机械和注射损伤(外伤)、血管(缺血性)和化学(神经毒性)。 大多数关于周围神经注射损伤的信息来自动物模型的实验研究。 因为这样的研究在人类身上是不可能的,所以 PNI 的机制尚不完全清楚。 这是因为动物模型在使用的物种、注入的神经和研究方案方面存在显着差异,因此很难将这些数据轻松推断到实际临床实践中。 机械和注射损伤 机械性或外伤性损伤包括压缩、拉伸、撕裂或注射损伤。 神经受压或卡压可能产生传导阻滞,如果延长,一些轴突会出现局灶性脱髓鞘。 针头创伤和其他对神经的机械损伤导致神经肽产生和背角活动增加。 针头相关的神经压迫可能是由于针头与神经之间的强力接触,或针头在神经内部的注射造成的。 据推测,神经内注射可能会导致持续的高神经内压,当超过毛细血管闭塞压力时,可能会导致神经缺血和潜在的损伤。 将抗生素、类固醇、牛胶原蛋白、肉毒杆菌毒素和局部麻醉剂意外注射到周围神经中都与有害的神经功能缺损有关。 在故意神经内注射坐骨神经的尸体模型中,针尖破坏了 3% 的轴突。 尽管即使在没有神经束膜损伤的情况下也可能发生某种程度的轴突损伤,但实际的损伤解剖部位(例如,注射)对预后至关重要。 阻滞相关 PNI 的主要原因之一是将局部麻醉剂注射到束中,导致直接针头和注射损伤、神经束膜破裂以及束内保护环境的丧失,从而导致髓鞘和轴突变性。 当神经或丛被放置在非生理或夸大的生理位置时,可能会导致神经的拉伸损伤。 最后,当神经被针刺伤时,撕裂会导致机械损伤,完全横断后最不可能自发恢复的可能性。 表2 表示基于证据的建议,以降低与阻滞相关的 PNI 的风险。 表2。 降低阻滞相关 PNI 风险的循证建议。 神经内针插入可能并不总是导致神经损伤。 应避免束内针头放置和注射。 在进针或注射局部麻醉剂期间存在或不存在感觉异常都不能完全预测神经损伤。 在进针或注射局部麻醉剂时引起剧烈疼痛应立即停止注射。 在小于 0.5 (0.1 ms) 的电流下存在诱发运动反应表明针神经关系密切、针神经接触或神经内针放置。 这些信息在临床决策中很有用。 注射压力监测可以检测到顺应性差的组织空间的注射,例如神经束。 超声可以检测到神经内注射,尽管这种检测可能发生得太晚而无法防止损伤,因为少量注射液足以使神经束破裂。 当前的超声技术没有足够的分辨率来区分束间注射和束内注射。 并非所有操作者和所有患者都能始终如一地获得足够的针-神经界面图像。血管损伤 神经阻滞期间对神经脉管系统的损伤可导致局部或弥漫性缺血,并在直接血管损伤、神经血管来源动脉急性闭塞或神经鞘内出血时发生。 神经外膜循环是整个神经循环的关键组成部分,它的去除会减少 50% 的神经血液供应。 在大多数情况下,没有单一血管支配整个神经长度的模式。 然而,坐骨神经是这个规则的一个例外,它在臀部区域的主要动脉供应来自坐骨神经共同动脉。 NYSORA 小贴士坐骨神经的血管供应不如大多数其他周围神经的供应丰富。 这可以解释为什么在局部麻醉剂中添加肾上腺素似乎比大多数其他 PNB 延长坐骨神经阻滞的时间明显更长的临床观察。 具有丰富结缔组织的神经可能不太容易受到压迫,因为外力不会直接传递到神经外膜血管。 局部麻醉剂和辅助剂可能以药剂和浓度依赖性方式减少神经血流量。 肾上腺素有可能引起局部血管收缩,但其在引起神经缺血和损伤中的作用是有争议的。 注射造成的创伤可能会进一步损害血流。 神经缺血也可能在束内微脉管系统破坏、高注射压力、止血带和其他压迫性损伤后发生。 有关意外血管穿刺的因素,导致内部或外部血肿的形成,可以机械地压缩神经鞘内外的神经束并引起神经炎症,这些因素与神经损伤有关。 化学伤害 化学性神经损伤是由注射溶液(例如,局部麻醉剂、酒精或苯酚)或其添加剂的组织毒性引起的。 有毒溶液可直接注入神经或邻近组织,引起急性炎症反应或间接累及神经的慢性纤维化。 许多关于局部麻醉剂神经毒性的研究都是在体外模型中进行的,特别是在鞘内应用中。 有证据表明,几乎所有的局麻药在特定条件下对各种组织都有肌毒、神经毒和细胞毒作用; 然而,局部麻醉剂的神经毒性潜力各不相同。 多项研究表明,局部麻醉剂可导致 DNA 片段化并破坏线粒体中的膜电位,导致氧化磷酸化解偶联,从而可能导致细胞凋亡。 局部麻醉剂的浓度与暴露于神经的持续时间、雪旺细胞死亡、巨噬细胞浸润和髓鞘损伤之间也存在直接相关性。 一些局部麻醉剂具有内在的血管收缩作用,可以减少流向神经的血流量,可能导致缺血和损伤。 然而,将这些实验室研究外推到现代 PNB 的临床实践中的固有困难是局部麻醉剂到达轴突时的浓度显着降低。 局部麻醉剂应用部位(神经外、神经内、束间、束内)(图 12、14 和 15) 可能是是否会发生神经毒性的主要决定因素,特别是在浓度高且暴露时间延长的情况下。 大多数化学物质,包括所有局部麻醉剂,在束内注射会导致严重的束损伤,而在神经内但束间注射的相同物质会导致较少的损伤或根本没有可检测到的损伤。 事实上,如果不与神经束内的局部麻醉剂注射相结合,针刺入神经可能会造成最小的损伤。  图14。 锁骨上臂丛中的针头重叠。 如果神经刺激针刺穿神经,与静态图像相比,针会损伤神经束。 A. 和 B. 中显示了不同的方法。(经 Reina MA 许可转载:局部麻醉和疼痛医学的功能解剖图谱。海德堡:施普林格;2015。) 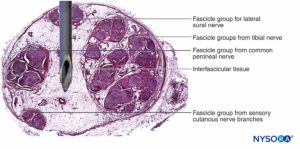 图15。 针在坐骨神经的重叠处,后入路。 如果神经刺激针刺穿神经,基于静态图像,针会损伤神经束。 观察针和分束之间的大小差异。 如果存在大量的束间组织,如坐骨神经内发生的那样,则减少了束损伤的风险。 (经 Reina MA 许可转载:局部麻醉和疼痛医学功能解剖图谱。海德堡:施普林格;2015 年。) 在啮齿动物模型中,Whitlock 证明束内注射 0.75% 罗哌卡因会导致严重的组织学异常,包括脱髓鞘、轴突变性和沃勒变性。 然而,束外注射 0.75% 罗哌卡因也会导致轴突损伤,尽管严重程度有所降低。 Farber 及其同事最近报道,所有常用的局部麻醉剂(布比卡因、利多卡因和罗哌卡因)在束内注射时都会产生神经损伤。 在他们的研究中,损伤程度随着与注射部位距离的增加而降低。 值得注意的是,即使在束内注射盐水也会对神经造成中等程度的损伤,这表明与将任何药物注射到神经中相关的损伤基线水平。 NYSORA 小贴士虽然神经毒性的临床重要性仍然存在争议,但注射局部麻醉剂期间针尖的位置在确定神经损伤的可能性和严重程度方面起着至关重要的作用。 炎症性损伤 PNI 的炎症机制越来越被认为是 PNB 后神经功能缺损的重要机制。 针对周围神经的非特异性炎症反应可能发生在远离手术部位或手术肢体内,在这些部位可能难以与 PNI 的其他原因区分开来。 炎症机制被认为是肩部手术中肌间沟阻滞后持续性膈神经损伤的原因。图12)。 Kaufman 及其同事报告了一系列 14 例肌间沟阻滞后慢性膈肌麻痹患者。 在手术探查过程中,涉及膈神经的粘连、筋膜增厚、血管变化和瘢痕组织(10 名患者中有 14 名存在)提示慢性炎症,与压迫性神经病一致。 最近的研究表明,超声凝胶的鞘内和神经内注射也可分别导致蛛网膜下腔和周围神经的炎症。 外周神经阻滞后神经损伤的病因麻醉因素 几项研究报告说,麻醉类型(区域与全身)似乎不会影响 PNI 的发生率。 密歇根大学对 PNI 进行了回顾性分析,并没有将 PNB 确定为其系列中 PNI 的独立危险因素。 梅奥诊所的三项流行病学研究报告称,区域麻醉不会增加全膝关节置换术 (TKA)、全髋关节置换术 (THA) 和全肩关节置换术后 PNI 的风险。 最近的外科文献表明,与 PNB 相关的术后神经损伤风险可能高于麻醉文献中报道的风险。 我们讨论了与 PNB 相关的几个可能增加 PNI 风险的技术因素。 神经内注射 避免故意损伤神经,包括神经内注射,可能是区域麻醉的一个关键安全原则。 然而,在临床实践中可能会发生神经内注射,而不会导致明显的神经损伤迹象。 事实上,无意的神经内(但可能是束外)神经外膜注射可能比以前认识的更常见。 Bigeleisen 及其同事对假定的神经内注射风险提出了质疑,他们报告说,健康患者在腋下臂丛神经阻滞期间进行神经穿刺和明显的神经内注射不会导致神经损伤。 Liu 进行的一项更大规模的研究招募了 257 名年轻、健康的患者,他们接受了超声引导下的肌间沟或锁骨上阻滞进行肩部手术。 无意神经内注射的发生率为 17%,未发生任何 PNI。 然而,临床经验有限,目前研究的样本量不足以捕捉神经损伤等罕见事件。 相比之下,在 Cohen 的病例报告中,在超声引导下肌间沟阻滞期间神经内注射后发生 PNI。 不幸的是,关于神经内注射的报告并没有告诉我们与分束有关的注射部位。 使用超声成像将周围神经的外部神经外膜与周围组织区分开来具有挑战性。 Orebaugh 在尸体模型中进行了模拟肌间沟注射(尽管体积很小)。 超声成像无法在 PNB 执行的位置范围内区分束外和束内神经成分。 此外,邻近外神经外膜的注射可能会产生外观类似于神经内注射的光晕,因此很难区分是否有危险和无害的针头放置。 重要的是,只有少量的局部麻醉剂(例如,0.1-0.5 mL)就足以使肌束及其神经束膜破裂。 NYSORA 小贴士仅依靠超声观察 PNB 期间的神经肿胀作为监测方法,不足以检测束内注射和预防损伤。 最近的实验和临床数据表明,局部麻醉剂注射到神经中会发生 PNI,并且仍然是一个真正的临床危险。 这种伤害的后遗症可能会持续很长时间,需要手术干预。 近端与远端 PNB 和神经损伤风险 PNB 注射在更近端的部位(即臂丛神经根与臂丛周围神经)(图 9、10 和 11) 与 PNB 的远端部位相比,神经损伤的风险可能更高。 这可能是由于神经结构的差异,主要是神经与非神经(结缔)组织的比例(图16)。 临床上,神经内注射到神经外膜内的束外结缔组织可能不会导致神经损伤。 这与将束内注射与周围神经注射损伤相关的实验工作一致。 周围神经的结构组织提供了对不同神经之间甚至同一神经内不同位置机械损伤的相对风险的洞察。图16)。 由于神经外膜通常比周围的脂肪组织更坚硬,因此神经往往会被前进的针头“推开”,而不是被穿透。 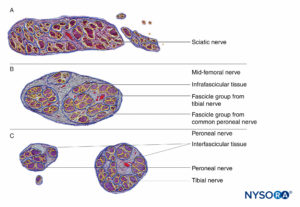 图16。 臀下区 (A)、股骨中区 (B) 和腘区胫骨和腓骨神经 (C) 的坐骨神经横切面。 (经 Reina MA 许可转载:局部麻醉和疼痛医学功能解剖图谱。海德堡:施普林格;2015 年。)
类似地,当针头刺入神经外膜时,针尖和注射液比束更容易进入束间脂肪组织。图15)。 神经外膜内的脂肪组织允许分束逃离前进的针头; 然而,这种保护可能会因突然进针或针与神经的强力接触而受到破坏。 与以较低的束状与结缔组织含量为特征的神经相比,以束紧致密和高含量的束状结缔组织为特征的神经发生机械性神经损伤的风险可能更大。 据报道,肌间沟阻滞后短暂性神经系统后遗症的发生率相对较高,其中神经组织与非神经组织的比例为 1:1。图12)。 几项研究记录了臂丛神经阻滞后神经系统症状的发生率相当高,但没有严重的后遗症。 在其他研究中,上肢 PNB 相关神经系统并发症的绝对数量较少,这使得近端部位与远端部位结果的任何比较都存在问题。 据报道,臀区下肢 PNB 后的损伤率为 0.41%(95% 置信区间 [CI],0.02-9.96),而腘区为 0.24%(95% CI,0.10-0.61),表明没有显着差异。 正如 Steinfeldt 所证明的那样,PNB 术后患者报告的许多神经系统症状可能是炎症性的,并且由于针神经接触或强力注射,导致神经内炎症,从而导致症状。 因此,Selander 教导中的“小心处理神经”的智慧仍然具有现实意义。 针型 针尖特性会影响束状穿透和神经损伤的可能性。 与短斜角针相比,长斜角针更容易刺入和进入束; 然而,短斜面针似乎会在束状穿透的情况下造成更大的伤害(图17)。 针神经穿孔后神经损伤的严重程度也与针径有关; 然而,在针神经损伤后的炎症程度方面不存在这种差异。 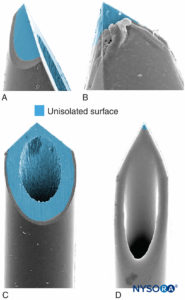 图17。 介绍的是 21 号神经刺激,外周针 A 型(A 和 B)和 D 型(C 和 D)。 扫描电子显微镜。 (经 Reina MA 许可转载:局部麻醉和疼痛医学功能解剖图谱。海德堡:施普林格;2015 年。) 针设计对机械性神经损伤的可能性和严重程度的影响已被广泛讨论。 机械针头创伤和神经内注射是医源性神经损伤的关键机制,例如区域麻醉,这并不奇怪。 例如,在椎管内麻醉的情况下,不同针型产生的硬脑膜病变在形态上差异很大; 与 Quincke 式针相比,Whitacre 针会产生更多创伤性开口,会撕裂和严重破坏胶原纤维。 同样,PNB 期间神经内注射后神经束机械损伤的可能性和程度也取决于针尖设计。 似乎很直观,短斜面针类型不太可能穿透周围神经(神经外膜、神经外膜)的保护性结缔组织层。 事实上,Selander 和他的同事证明,与 45° 斜角的针相比,具有 15° 斜角的针穿透神经束膜并造成束状损伤的可能性要小得多。 然而,如果神经束在神经阻滞过程中被意外刺穿,短斜角针引起的损伤可能比长斜角针引起的损伤更严重,修复所需的时间也更长。 手术因素手术定位要求 根据手术要求进行定位后,可能会发生神经系统并发症。 与手术相关的神经损伤机制包括牵引、横断、压迫、挫伤、缺血和拉伸。 无论机制如何,神经损伤的最终途径可能包括以下因素: 神经内血管的物理破坏导致斑片状缺血或出血; 神经内静脉压升高; 神经内水肿; 轴浆流受损; 雪旺细胞损伤; 髓鞘置换; 轴突变性; 和沃勒变性。 在手术过程中,患者被放置在他们无法忍受的位置,除非被麻醉。 此外,在手术过程中(例如,假体的放置)所需的物理力可能过大,可能会对远离手术部位的解剖结构(包括脊柱)造成压力。 在一项封闭式索赔分析中,9 例与麻醉相关的臂丛神经损伤中有 53 例与术中体位有关(肩托低头位 [XNUMX 项索赔]、患者的手臂悬在杆上 [XNUMX 项索赔] 和其他错位 [四个主张])。 只有两项声明与区域麻醉技术有关。 气动止血带的作用 止血带膨胀通过机械变形或缺血导致神经损伤。 止血带神经病的主要特征包括虚弱或瘫痪,触觉、振动和位置感减弱,以及对热、冷和疼痛的感觉保持不变。 在实验模型中,止血带压缩导致血管通透性增加、神经内水肿和坐骨神经变性。 例如,半月板切除术期间的止血带压缩会导致股神经去神经和延迟功能恢复。 已提出使用更宽的止血带、使用更低的袖带压力和限制充气持续时间作为预防止血带神经病变的方法。 术后炎症性神经病 患有术后炎症性神经病的患者通常表现为发病延迟且远离手术的神经病。 神经病是局灶性和多灶性的,伴有疼痛和虚弱。 炎症免疫机制是负责任的,并且有证据表明轴突变性和淋巴细胞介导的炎症。 NYSORA 小贴士并非所有 PNI 发作都是机械性的。 患者因素先前存在的神经病变 术前神经功能缺损或神经损害,无论是由于神经卡压还是代谢、缺血、毒性、遗传和脱髓鞘原因,都可能出现在就诊的患者中。 许多这些预先存在的神经系统疾病是亚临床的,但它们可能与术后 PNI 的风险增加有关。 例如,经常被忽视但常见的颈椎病可能导致椎间孔粗糙且不规则的开口。 脊神经-神经根复合体受到反复创伤,导致纤维化降低其活动性。 因此,脊神经-神经根复合体在上肢运动和定位期间牵引损伤的风险增加。 尺神经可能会卡在肘部或腕部的肘管中。 围手术期尺神经病变的危险因素包括男性、极端的体态和长期入院。 糖尿病性神经病很常见,并且代表了广泛的临床实体,通常导致远端对称性感觉多发性神经病。 不对称的糖尿病神经病变包括急性或亚急性近端运动神经病变(通常是疼痛的)、颅神经病变、躯干或胸腹神经病变(通常是疼痛的)和四肢卡压性神经病变。 糖尿病性腰椎神经根病可表现为从背部放射至下肢的疼痛和轻度无力。 可能存在弥漫性神经病,伴有脊髓旁肌肉和受骶丛、臀神经、股骨和坐骨神经支配的肌肉的肌电图异常。 老年糖尿病患者可能合并近端和远端受累,使这些患者发生 PNI 的风险增加。 糖尿病神经纤维可能更容易受到局部麻醉剂的毒性作用,因为慢性缺血性缺氧以及因为神经暴露于与血流减少相关的较大浓度的局部麻醉剂。 据报道,糖尿病性神经病变患者椎管内阻滞后 PNI 的发生率高于普通人群(0.4%;95% CI,0.1%–1.3%); 然而,其真正的临床相关性是有争议的,因为这些患者中有许多是 PNB 的最大受益者。 同样,在严重外周血管疾病、血管炎、吸烟和高血压的情况下,PNBs 的实际风险尚不清楚。 无论如何,患有这些疾病的患者在围手术期可能更容易受到进一步的缺血性损伤,类似于酒精和顺铂诱导的神经病变患者。 患有多发性硬化症和遗传性神经病的患者可能在周围神经系统内出现亚临床术前神经损害。 腰椎管狭窄症 腰椎管狭窄可能会加重外周损伤,对身体恢复产生不利影响。 椎管狭窄是 THA 后常见腓骨麻痹的危险因素,在硬膜外麻醉后截瘫或马尾神经综合征的病例中可能很重要。 Hebl 记录了既往存在椎管狭窄或腰椎间盘疾病的患者在椎管内麻醉后出现新的或进行性的神经功能缺损。 总体而言,10 名 (1.1%, 95% CI 0.5%–2.0%) 患者出现新的缺陷或先前存在的症状恶化。 有压迫性神经根病或多个中央神经轴诊断的患者并发症发生率较高。 然而,很可能存在多种病因,因为缺陷通常与先前存在的病理学或外科手术相关。 导致 PNI 的解剖、麻醉、手术和患者因素的摘要列于 表3. 表3。 导致围手术期神经损伤的解剖、麻醉、手术和患者因素的总结。 可能对 PNI 有贡献或相关的因素评论 解剖 神经的内部形态,包括支持束和轴突的结缔组织1,63神经外膜组织可提供保护免受直接创伤和外部压迫 大体解剖因素:神经的位置、走行、关系、附着和相对活动度1 - 特定结构面临风险例如:肘部的尺神经,76,99 CPN 81,100,101 麻药 麻醉类型EA 和 GA 但不是 PNB 与 PNI 相关。47 TKA 后 PNB 与 PNI 无关,48 太,49 或 TSA。50 麻木的肢体使神经面临受压或拉伸的风险76 PNB 部位:近端风险高于远端 PNB没有临床证据支持 神经阻滞期间的镇静水平继续存在争议。 然而,随着对针神经关系和注射液处置的客观监测(US、神经刺激、开放注射压力监测),这个问题可能会变得无声无息。 有关最新发布的建议,请咨询 ASRA 实践咨询 针头、导管或注射液造成的机械损伤 - 直接局麻药毒性时间和浓度依赖; 束内暴露大于束外暴露的风险6,15 神经缺血次于压缩,76 血管收缩剂,19,20 束内注射,54 止血带82,103 外科 创伤:挫伤、压迫、回缩、牵引、横断 围手术期定位76 止血带:充气持续时间和压力81,104 肿胀,石膏模型 特定程序具有独特的风险特征95与明显的临床缺陷相关80 肌电图和病理变化84 TKA、48 THA、49 和 TSA50 后 PNI 的风险分别为 0.79%、0.72% 和 2.2% 患者理论上,术前神经损伤会增加 PNI 的风险病因包括诱捕、代谢、缺血、毒性、93 遗传和脱髓鞘原因94 腰椎管狭窄可能是椎管内阻滞后的重要危险因素96,98 其他炎症机制物理上和时间上远离 PNB 的非机械原因43 PNBS期间监测针神经距离和预防并发症虽然针-神经接触、神经内针放置和神经内注射的风险最近在没有发生明显损伤的小型临床系列中受到质疑,但 PNB 相关的神经损伤仍在继续报道。 Susan MacKinnon 的团队最近根据他们在束内注射局部麻醉剂后的神经毒性结果,严厉警告不要故意进行神经内注射。 该出版物在该专业的主要期刊之一(麻醉和镇痛)上特别警告了一些供应商最近提出的建议,即神经内注射是没有风险的,事实上,可能对块质量有益。 值得注意的是,MacKinnon 团队的警告源于数十年的周围神经修复手术临床实践和 350 多篇关于该主题的科学出版物。 尽管 PNB 相关神经损伤的发生率相对不常见,但它们是与麻醉管理相关的最常见的致残并发症之一,并且由于法医和机构声誉相关的影响,文献中可能低估了这些并发症。 严重神经损伤对患者生活质量的潜在破坏性影响要求采用系统方法通过注射技术标准化来降低风险。 感觉异常的机械诱发 长期以来,感觉异常的机械诱发与随之而来的 PNI 之间的关联一直是争论的主题。 虽然一些大型观察性试验确实暗示诱发感觉异常是 PNI 的一个危险因素,但这种关联并未得到其他人的支持。 此外,感觉异常的发生并不是针-神经接触的敏感信号,因为只有 38% 的患者在针-神经接触的实时可视化过程中出现感觉异常。 因此,在执行神经阻滞期间没有感觉异常并不能可靠地排除针-神经接触,并且在 PNB 手术期间经历过严重感觉异常的患者和没有经历过感觉异常的患者中都有神经损伤的报道。 无论如何,严重的感觉异常,或进针或注射时的疼痛,可能表明神经内针放置,如果存在,应提示停止注射和针重新定位。 尚未研究深度镇静的使用是否以及如何影响患者对感觉异常作为症状的感知和解释。 同样,超声引导的 PNB 通常涉及在几个不同的解剖区域多次注射等分的局部麻醉剂。 目前尚不清楚在多次注射技术期间局部麻醉剂的扩散以及在手术过程中发生的初期感觉阻滞如何影响感觉异常作为安全监测器的价值。 外周神经刺激 对周围神经刺激的运动反应依赖于库仑定律,当针尖接近神经时,需要较小的电流强度(mA;或更准确地说,是电能)来引发运动或感觉反应。 Voelckel 及其同事首次报道了当通过非常低的电流强度 ( |
【本文地址】