【小工具】ACMG评级指南 |
您所在的位置:网站首页 › polr3a基因变异 › 【小工具】ACMG评级指南 |
【小工具】ACMG评级指南
|
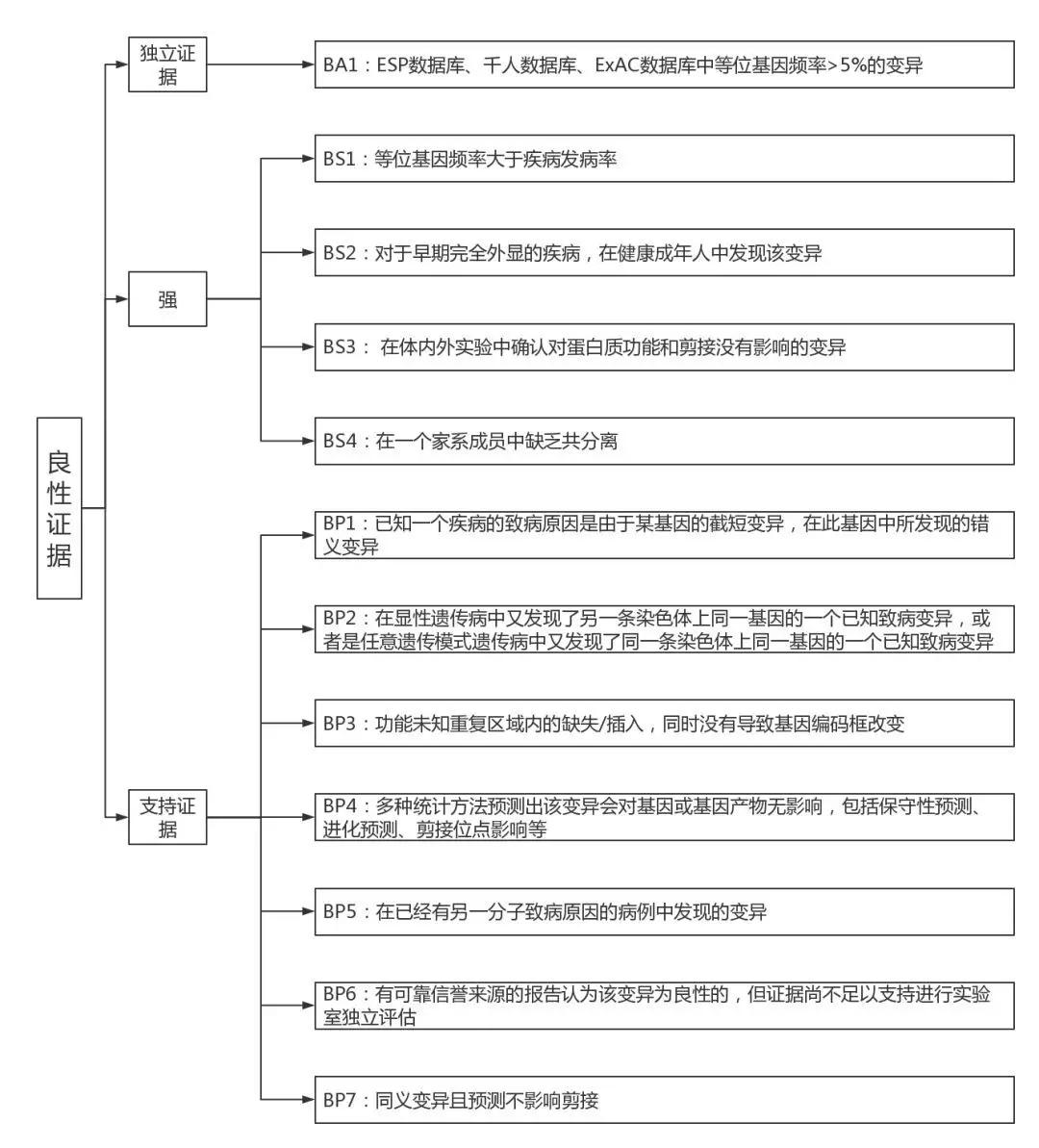
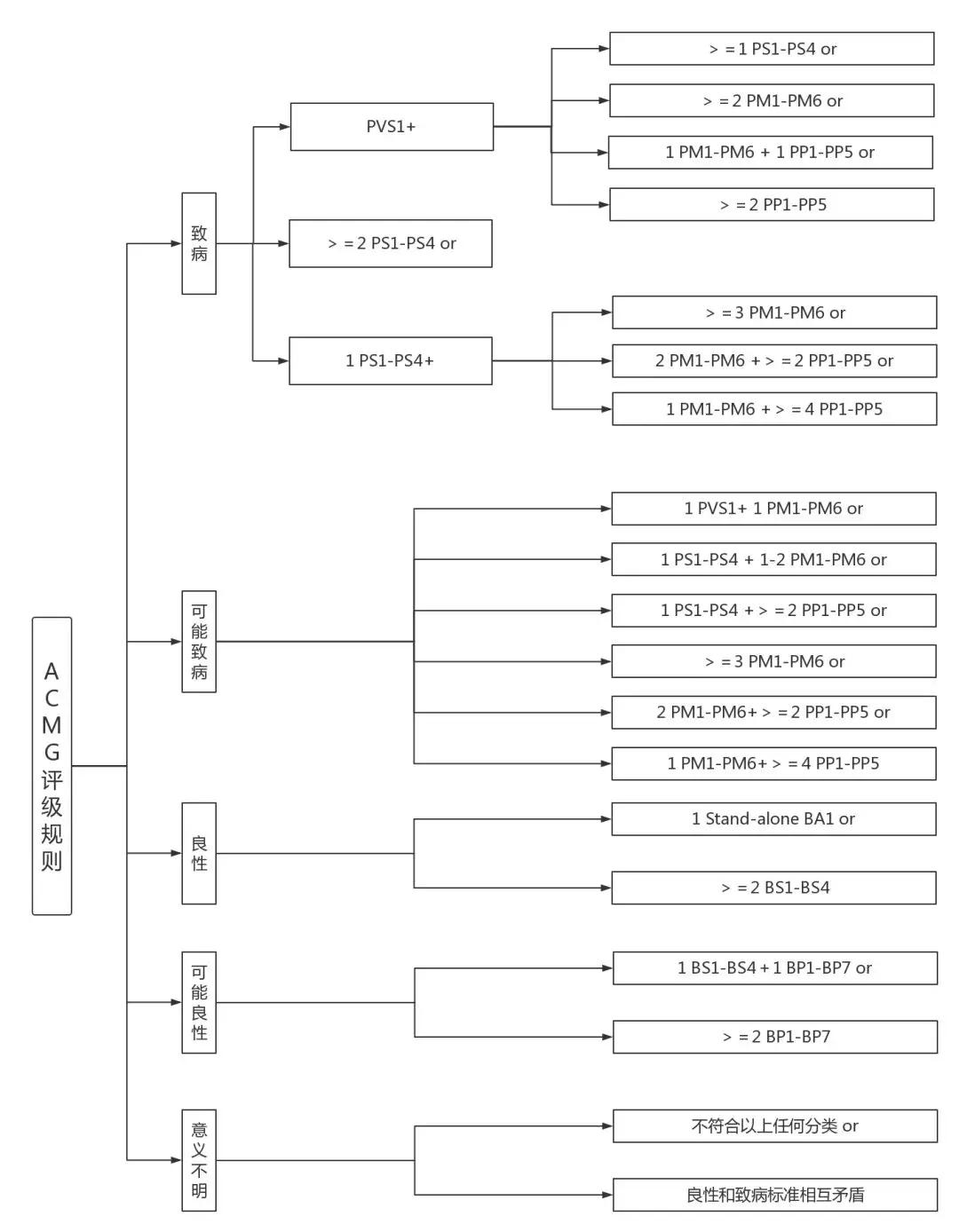
图:致病(Pathogenic) 图:良性(Benign) ACMG致病(Pathogenic)/良性(Benign)证据详解某些特定类型的变异(如无义突变、移码突变、经典剪接位点±1或2点突变、起始密码子变异、单个或多个外显子缺失)被认为因无转录产物或由无义突变引起的转录子降解,导致基因产物完全缺失而破坏基因功能。 当将这类变异归类为致病性时,需注意: ►当将该类变异归类为致病性时,需确认无功能变异(null variants)是已知的致病机理,且与该疾病的遗传模式相一致; ►当文献中将3′远端下游截短变异注释成致病突变时,要特别小心。特别是当所预测的终止密码子出现在最后一个外显子,或者出现在倒数第二个外显子的最后50个碱基对时,这种无义突变介导的转录降解可能不会发生,这个蛋白很可能会表达。据此所预测的截短蛋白的长度也是致病性评估的因素,但这些变异未经功能分析是无法进行判定的; ►就剪接位点变异而言,因外显子剪切位点的供体、受体位点改变或产生了新的剪切位点,从而可能导致外显子丢失、缩短,也可能会使内含子序列变成外显子部分。虽然剪切位点变异可能被预测为无功能变异,然而该变异类型造成的影响需要通过RNA或蛋白质功能分析确认。还必须考虑可读框内缺失/插入的可能性,其长度变化较小(PM4),可以保留蛋白质的关键结构域,因此导致轻微或中性效应,或功能获得效应; ►基因会有不同的转录本,哪一种转录本与生物学功能相关,在哪些组织会表达哪些转录本,这些都是需要进行重点考虑的。如果一个截短变异只限于一个或并非所有转录本,则必须谨慎考虑到可能存在其他同功型蛋白质,防止过度解释; ►如果发现一个无功能变异位于某个外显子上,而该外显子先前无致病变异报道,那么该外显子可能被选择性剪切了,此时需要谨慎考虑该变异的致病性。当预测的截短变异是偶然发现时(与检测指征无关)则应特别小心,在这种情况下该位点致病的可能性非常低。 2. PS1——突变为同一氨基酸 多数情况下,尤其是当致病机制是蛋白质功能发生改变时,如已确定某一错义变异是致病变异,应考虑到与其位于同一变异位点的不同形式的碱基改变也可能产生相同的错义突变结果——氨基酸改变相同(如c.34G>C(p.Val12Leu)和c.34G>T(p.Val12Leu)),那么,这些变异也应是致病突变。此外,还应考虑到,变异可能不是通过改变氨基酸的水平,而是通过改变DNA的序列来发挥作用,例如,破坏剪接位点(可通过软件分析确定),在这种情况下,上述的假设是不成立的。 3. PS2、PM6——新发变异 当我们将一个新发变异(父母样本检测结果阴性)归类为强的致病证据时,需要满足以下条件: ►身份检验表明患者的父母是其生物学父母。注意如果父母的身份是假定的而没有被证实,则判定为PM6; ►患者的家族史符合新发变异特征。例如,显性遗传病患者的父母均未患病。在存在生殖细胞嵌合现象时也可能有1个以上同胞患病; ►患者的表型与变异基因异常引起的表型相吻合。 4. PS3、BS3——功能研究 功能实验研究是一种研究变异致病性的非常强大的工具,然而并非所有的功能研究都能有效地预测基因或蛋白的功能。例如,一些酶学实验利用成熟完善的方法可以用来评估错义变异在代谢途径中对酶活性的影响(如α-半乳糖苷酶功能实验); 而另一方面,某些功能实验在评估变异对蛋白质功能的影响时缺乏一致性。评估一个功能检测方法是否有效时,必须考虑该功能实验多大程度上反映了其发挥功能的生物环境。例如,与体外表达蛋白相比,直接在患者或动物模型的活检组织中进行酶的功能实验更有说服力。同样,可以反映蛋白质全部生物学功能(如酶分解底物功能)的实验则比仅反映一部分功能(如一种有附带结合能力的蛋白水解ATP的功能)的实验证据性更强。 应重点考虑功能实验的有效性、重复性和稳定性,这些参数用来评估功能实验的分析性能以及判定样本诊断信息的完整性,该完整性容易受标本采集的方法及时间、存储及运输的影响。CLIA(临床实验室改进修正案)认证实验室建立的检测方法或商品化试剂盒可减少这些因素对实验的影响。评估变异在剪接位点、编码序列、非翻译区以及更深的内含子区域的影响时,对变异在信使RNA水平(如信使RNA的稳定性、加工或翻译)进行评估,可以提供丰富的信息。相关的技术方法包括对RNA和/或互补DNA衍生物进行直接分析,以及体外微小基因剪接分析。 5. PS4、PM2、BA1、BS1、BS2——变异频率及对照人群的使用 通过搜索公共人群数据库,并利用已发表文献中相同种族的对照数据进行基因变异频率分析,通过分析变异基因在对照人群或普通人群中的携带频率,有助于评估该变异的潜在致病性。一般情况下: ►某一等位基因在对照人群的频率大于疾病预期人群时,可认为是罕见孟德尔疾病良性变异的强证据(BS1); ►如果频率超过5%时,则可认为是良性变异的独立证据(BA1); ►如果疾病发生在早期,且变异在健康成人中以隐性(纯合子)、显性(杂合子)或X-连锁(半合子)的状态存在,那么这就是良性变异的强证据(BS2); ►如果数据库中未能检出变异的存在,应该确认建立该数据库采用的测序读长深度是否足以检测出该位点上的变异。如果在一个大样本的普通人群或队列数据的对照人群(>1000人)中变异不存在(或隐性遗传的突变频率是低频),并且携带此变异的患者与对照人群为同一种族,那么可以认为该变异是致病性的中等证据(PM2)。 许多良性变异是“个体化的”(即个人或家系独有的),因此即使在相同种族的人群中缺乏也不能作为致病性的充足甚至强的证据。 当孟德尔遗传病表型显著、频率差异大且是早期发病时,使用通过“病例-对照”人群研究获得的变异数据库进行变异分析是最有效的。 临床实验室检测的患者可能包括“排除”某一疾病的个体,因此他们可能不能作为表型显著的病例; 当使用普通人群作为对照群体时,具有亚临床疾病的个体总是可能存在的。在这两种情况下,认为检测出的变异致病性证据不充分。变异频率有统计学显著差异可以假定为致病性的支持证据。与此相反,对于统计差异不显著,特别是极为罕见变异和不明显的表型,应谨慎解释。 6. PM1——热点突变和/或关键的、得到确认的功能域 某些蛋白结构域对蛋白质的功能起到了关键作用,如果在这些结构域上发现的所有错义突变均已被证实为致病突变,且这些结构域中一定没有已知的良性突变,那么这就能作为致病的中等证据。此外,基因中某些功能尚未确定的区域已被证实存在许多突变热点,若突变发生在基因突变热点上,且一个或多个邻近残基中存在较高频率的已知致病突变,那么这也能作为致病的中等证据。 7. PM3、BP2——顺式、反式检测 检测双亲样本以确定变异在基因上以顺式(in cis)(位于基因的同一拷贝)或是反式(in trans)(位于基因的不同拷贝)方式排列,这对评估变异的致病性非常重要。例如,当两个杂合变异发生在隐性遗传病的致病基因上时,如果已知其中一个变异为致病变异,那么当另一个待分类变异与其呈反式排列时,这可以作为待分类变异的中等致病证据(PM3)。另外,若待分类变异与多个已知致病变异均呈反式排列,则该证据可升级为强致病证据。但是,若待分类变异在普通人群中存在,则需要用统计学方法判断该现象是否为随机共发生事件。相反,当已知致病变异与另一个待分类变异呈顺式排列时,这可以作为待分类变异的良性支持证据(BP2)。如果发生在隐性遗传病致病基因上的两个杂合变异的致病性均未知,那么确定它们以顺式或是反式排列,并不能为判断其中任一变异的致病性提供更多信息。但是,如果两者以顺式排列,则该基因两个拷贝均受影响的可能性将会降低。 8. PM4、BP3——由于框内缺失、插入和终止密码子丧失导致的蛋白长度改变 相较于单一的错义突变所导致的蛋白质长度变化,一个或多个氨基酸的缺失或插入、以及由终止密码子变为翻译氨基酸的密码子(如终止密码子丢失)而导致的蛋白质延长更可能破坏蛋白质功能。因此,框内缺失/插入以及终止密码子丢失可作为中等致病证据。缺失、插入或延伸范围越大,缺失区域的氨基酸越保守,则支持致病的证据越强。相反,在重复区域或在进化中不是很保守的区域中小的框内缺失/插入是致病的可能性较小。 9. PM5——同一位置新的错义变异 如果一个新发错义突变发生在一已知致病突变导致相同氨基酸改变的位置上(如Trp38Ser和Trp38Leu),那么可作为中等致病证据(但不能假定一定是致病的),尤其当新的突变比已知致病错义突变更保守时。此外,不同的氨基酸变化可能导致不同的表型。 10. PP1、BS4——共分离分析 在使用家系中变异的共分离现象作为致病性证据时需谨慎。事实上,一个与某种表型相关的特定变异在某一家系中的共分离现象是位点与疾病连锁的证据,而不是变异本身致病性的证据。一个已经发表的统计方法显示,在某个家系中鉴定的变异可能与真正的致病变异是连锁不平衡的。统计模型考虑到了年龄相关的外显率和拟表型率,一些新的方法也将生物信息分析预测以及与已知致病突变共存作为致病性的单独定量指标。将远亲纳入统计之中是很重要的,因为与核心家系成员相比,他们不太可能同时有该疾病和变异。对整个基因进行测序(包括整个内含子和5′和3′非编码区)可排查其他致病变异或另一个可能致病的变异的存在。除非仔细评估基因位点,否则非致病变异可能被错误地认为是致病变异。 当目标基因的特定变异在多个患病的家系成员中以及不同种族背景的多个家系中与表型或疾病共分离时,则其作为致病的证据不太会受到连锁不平衡和确认偏倚的影响。在这种情况下,该标准可以作为中等或强致病证据而不是支持性证据,其强度取决于共分离的程度。 另一方面,一个变异与表型并不共分离时,为其非致病的强证据。需要进行仔细的临床评估来排除正常个体的轻度症状和可能的拟表型(患者表型由非遗传或不同的遗传原因引起)。此外,需确认生物学家庭关系来排除收养、非生父、精子和卵子捐献以及其他非生物学关系。同时,外显率下降和年龄依赖性的外显率也必须考虑,以确保无症状家系成员是真正的无症状。 11. PP2、BP1——变异谱 许多基因具有明确的致病变异和良性变异谱。在某些基因中,错义突变是导致疾病的常见原因,且该基因上的良性突变非常少,那么这种基因上的新发错义突变可作为致病变异的支持证据(PP2)。相反,有些基因致病的唯一已知变异是截短突变,该基因上的新发错义突变可作为良性的支持证据(BP1)。例如,ASPM基因的截短变异是该基因引起常染色体隐性遗传小头畸形的主要致病变异类型,且该基因发生错义多态性突变的频率高,因此ASPM基因上的错义变异可认为是良性影响的支持证据。 12. PP3、BP4——生物信息分析数据 不能过分相信生物信息分析所得到的结果,特别是不同的生物信息算法依赖于相同或相近的数据进行预测,并且大多数生物信息算法未被已知致病变异验证过。此外,相同算法对不同的基因的预测结果可能完全不同。如果不同种类算法的分析预测结果一致,那么生物信息分析结果可以作为支持的证据。如果绝大多数算法的预测结果不一致,则这些预测的结果不能用于对变异进行分类。若某一变异引起的氨基酸改变,在多个非人哺乳动物物种不太保守的区域中出现,说明该变异可能不会损害功能,可以作为良性解读的强的证据。然而,如果某基因已在人类中发生进化(如参与免疫功能的基因),那么在判定该基因在非保守区域中发生的变异为良性时必须小心。 13. PP4——表型支持 考虑到几乎所有接受疾病针对性测试的患者都有某种表型,通常,不将患者表型与某个基因临床特征谱匹配作为判断致病的证据。但是,如果满足以下条件,患者的表型可作为支持证据: ►临床检测的灵敏度高,大多数带有该基因致病突变的患者都被检测为阳性; ►患者有某种明确的综合症的症状,与其他临床表现几乎无重叠(如戈尔林综合征包括基底细胞癌、掌跖坑和牙源性角化); ►该基因通常不存在太多的良性变异(可通过外显子组等人群测序确定的良性变异); ►家族史与疾病遗传方式一致。 14. PP5、BP6——可靠的来源 现在有越来越多可靠来源(如长期专注于某一疾病领域的临床实验室)的致病性分类信息被分享在数据库中,但分类判断所依据的证据往往并未提供或者很难获取。在这种情况下,如果分类信息是近期提交的,那它就可以作为一个单独的支持证据。然而,还是鼓励实验室共享分类的判断依据,并与提交者进行沟通以评估和创建分类证据。如果能获得证据,则不应使用这一条款,而是应该使用相关的证据。 15. BP5——对共发变异的观察 一般情况下,当某一变异是在一个有明确的遗传病因的疾病患者中被观察到时,可作为将该变异解读为良性的证据。不过,也有例外。某一个体可以是某一不相关隐性遗传疾病致病变异的携带者,因此本证据与隐性遗传性疾病相比,更支持显性遗传性疾病基因良性变异的分类。此外,有些疾病当具有多个变异可以导致更严重的疾病。例如,在一个具有严重表型的显性遗传患者中鉴定了两个变异,一个是致病的,一个是新的变异,父母中的一个也有轻微的疾病,这种情况下,必须考虑新的变异致病的可能性,且新的变异使先证者表型加重。在这种临床情况下,观察到的第二个新的变异不应分类为良性变异,(尽管在无进一步证据的前提下也不认为该变异是致病的)。最后,有些疾病已知为多基因遗传模式,如Bardet-Beidel综合征,在第二个基因座位上的额外变异也有可能是致病的,但应谨慎进行报告。 16. BP7——同义变异 人们逐渐认识到经典的剪接序列以外的剪接错误是一类重要的致病机制,特别是对那些功能丧失为其常见致病机制的基因。因此,在假设同义核苷酸改变没有影响时应持谨慎态度。然而如果核苷酸位置进化不保守,且剪接评估算法预测其对剪接一致序列没有影响,也不会产生新的经典剪接序列,那么剪接影响的可能性就比较小。因此,如果生物信息分析证据支持(BP4),可将新发同义变异分类为可能良性。然而,如果生物信息分析证据表明剪接可能有影响或怀疑有影响(例如,发生在隐性遗传病致病基因上,且与已知致病突变呈反式排列的变异),那么在有功能评估可以提供更确切的对影响的评估,或者得到其他可排除该变异致病作用的证据之前,该类变异应该归类为意义不明确。 ACMG评级指南主要脉络梳理16致病证据 12良性证据 5个致病性类别 非常强PVS1 独立证据BA1 致病(Pathogenic)、可能致病(Likely Pathogenic) 强PS1-PS4 强BS1-BS4 良性(Benign)、可能良性(Likely Benign) 中等PM1-PM6 支持证据BP1-BP7 临床意义不明(Uncertain Significance) 支持证据PP1-PP5 ACMG评级规则 下图第二列与第三列: and关系,需同时满足; 同一列:or关系,满足至少一行,即可归类。 解读应包含对变异检测结果进行分类的证据,包括编码蛋白的功能影响预测,以及检测所发现的变异是否可能全部或部分地解释患者的临床表型。报告也应包括对临床医生的建议,这些建议包括一些需补充的临床检测,如对患者进行细胞酶学/功能的检测,以及对患者家系其他成员进行的变异检测,以便为进一步解读变异检测结果提供支持。解读应当包括检测结果部分描述的全部变异,以及其他附加信息。对于各个变异需要注明是否已经在先前的文献、疾病病例或对照数据库中有过报道。在报告结尾处需要列出对变异检测结果分类时所引用的全部参考文献和信息。解读部分其他的附加信息可以包括对变异位点进行进化保守性分析的结果总结。由于医务工作者可能不熟悉预测算法的局限性,因此,应该避免报告对个体进行生物信息学预测的计算结果(如分数,诸如“破坏性”之类的术语),以免造成医务工作者对报告产生误解。 如果存在疾病的外显率下降和表现度差异,也需要将有关的讨论包含在最终的报告中。 特别注意!1.对临床意义不明确的基因(GUS)中的变异的评估和报告 基因组和外显子组测序正在不断鉴定出新的基因型-表型关联。当实验室发现某个基因的变异,但尚未证实此基因与病人的表型有关联,该变异称为GUS变异。这种情况可出现在当一个基因从未与任何病人表型相关联时,或者与此基因相关联的表型不同于正在被考虑的表型。当推荐的指南应用于GUS时必须特别注意。在这种情况下,由于目前指南中的变异分类规则适用于已经明确的基因型-表型关联,但并不适合未知的情况。例如,纵观外显子组或基因组,考虑到所有个体的外显子组中预计约有1个新发变异或基因组中约有100个新发变异,新发变异的发现不再是致病性的强有力证据。同样地,整个基因组中成千上万个变异可与显著的LOD值共分离。此外,许多明显破坏基因或其蛋白的有害变异(无义、移码、典型±1,2剪接位点、外显子水平缺失)可能被检测出来,然而,在对任何疾病表型的解释中,这些变异都不是充分的致病证据。 GUS中发现的变异可作为候选,并可报告为“意义不明确的基因变异”。如果报道这些变异,应该一直被分类为意义不明确。在任何基因变异可被考虑为疾病的致病原因之前,都需要附加的证据支持基因与疾病的关联。例如,与罕见表型匹配和存在相同基因上存在有害变异的其他病例使得可以根据此指南对某一变异进行分类。 2.在健康个体中评估变异或作为偶然发现 当评估在健康或无症状个体中检测到的变异或者解释与主要检测指征无关的偶然发现的变异时,必须谨慎使用此指南。在这些情况下,所识别变异为致病变异的概率可能远低于疾病靶向性检测。正因为如此,当判定这些变异为致病变异时,不仅需要更强的证据支持,而且需要额外谨慎。此外,和基于确诊患者预测的外显率相比,在无相关表型或家族史个体中发现的致病变异的预测外显率可能要低很多。 3.线粒体变异 鉴于线粒体变异评估的难度,本指南并未包括单独的证据清单。然而,任何证据的应用均需要格外谨慎。线粒体基因组中的基因编码转运RNA和蛋白质,因此,评估氨基酸的变化仅与蛋白质的编码基因有关。同样地,因为很多线粒体变异是错义突变,截短突变的证据标准可能并不适用。由于截短突变并不符合多数线粒体基因的已知变异谱,其意义可能是不确定的。尽管线粒体变异是典型的母系遗传,它们也可以散发。然而由于异质性可能低于试验检测水平或组织间的差异,新发变异是难以评估的。异质性水平可能是家族内表达差异和外显率降低的原因。尽管如此,异质性百分比和疾病严重程度之间仍缺乏相关性。肌肉、肝脏或尿液可以作为附加样本类型用于临床评估。未检测到的异质性也可能影响病例、病例对照和家系一致性研究的结果。此外,没有现成的功能研究方法,尽管评估肌肉形态可能会有所帮助(即破碎红纤维的存在)。频率数据和已发表的证明因果关系的研究往往是检测报告上唯一的评估标准。单倍群分析可以作为线粒体疾病的另一个工具,但可能不是临床实验室已使用的常规方法,而且临床相关性难以解释。 因为核基因变异也可能是氧化疾病的致病原因或起着调节线粒体变异的作用,因此应考虑检测与线粒体疾病相关的核基因。 4.药物基因组学 传统的药物基因组等位基因命名使用星号(*)标记等位基因,通常用于表示单倍型或同一等位上基因变异的组合。依据旧的参考序列的传统核苷酸编号规则仍然在使用。而将传统命名转换为使用新参考序列的标准命名会是一项艰巨的任务,但这对于下一代测序的信息学分析应用是必要的。 在药物基因组相关基因上已经鉴定了多种变异类型,如截短、错义、缺失、重复(含功能及非功能等位基因)及基因转换,它们可导致等位基因功能性或部分功能性丧失(功能减退或降低)以及无功能性(无效)等位基因。解读序列变异常需依据由各种遗传变异组合成的单倍型信息。单倍型一般根据人群频率和已知变异关联分析信息进行推定,而非通过直接检测染色体片段(分子单倍型)来实现。 此外,对于许多药物基因组基因(特别是酶编码基因变异),其整体表型取决于二倍型,即两个等位基因上的变异或单倍型组合。由于药物基因组变异并不直接导致疾病,使用代谢(快速、中等及减弱)、疗效(耐药、响应及敏感)或“风险”而非“致病”应更为恰当。需要建立起在本领域保持一致性的专业术语和解读指南。 5.常见复杂疾病 与孟德尔疾病以家系为基础的研究不同,常见复杂疾病(如2型糖尿病、冠心病和高血压)相关基因的鉴定,在很大程度上依赖于以人群为基础的方法(如全基因组关联分析)。目前,大量的全基因组关联研究报告已对1200余种常见复杂疾病和性状的风险等位基因进行了编目. 然而,这些变异大多数位于基因之间的区域,尚需要进一步的研究来确定这些变异是否通过影响调控因子而直接导致疾病,或者与致病变异处于连锁不平衡状态。 常见复杂风险等位基因通常被赋予较低的相对风险,且预测能力薄弱。迄今为止,常见复杂风险等位基因检测对于患者治疗的效用尚不清楚,将多个指标组合起来进行累计风险评估的模型往往是有缺陷的,通常并不优于家族史、人口统计资料和非遗传性临床表型等传统风险因素。另外,在几乎所有的常见疾病中,风险等位基因仅可解释至多10%的群体变异,即使当疾病有高度遗传度时也是如此。考虑到问题的复杂性,本指南并不涉及复杂性状的等位基因的解读和报告。然而我们认识到,在对孟德尔基因进行测序时可以识别这些等位基因中的一部分,因此需要有偶然发现这些等位基因时如何进行报告的指南。这种情况下,术语“致病的”和“可能致病的”并不适用,即使关联在统计学上是有效的。在建立更好的指南之前,临时的解决办法是将这些变异报告为“风险等位基因”,或在诊断报告中设立一个单独的“其他报告”类别。同病例对照/全基因组关联研究鉴定一样,风险证据可以通过修改术语来表达,如“确定的风险等位基因”,“可能的风险等位基因”或“不确定的风险等位基因”。 6.体细胞变异 体细胞变异主要见于癌细胞,因为其等位基因比值高度可变,且肿瘤异质性也可导致取样差异。在描述其变异时,具有原发性变异所没有的复杂性。变异的解读有助于选择治疗方案和预测治疗效果、也应用于评估整体生存率或肿瘤无进展生存期,因而体细胞变异的分类更加复杂。在对阴性结果解读时,了解测序分析的检测方法局限性(变异可在何种等位基因频率时被检测到)至关重要,此外也需要了解样本中肿瘤含量的特定信息。与胚系变异相比,体细胞变异的分类类别也不同,通常使用“敏感”、“拮抗”、“驱动”和“伴随”等术语。一个变异是否是体细胞变异需要通过患者胚系DNA的序列分析来证实。体细胞变异还需要另外的解读指南,除了参考原发性突变的数据库以外,还需要肿瘤特异性数据库作为参考。 结束语ACMG评级指南适用于所有孟德尔基因变异,包括单基因、多基因、外显子组和基因组测序发现的变异,并会随着技术和知识水平的提高而与时俱进。由于不同基因和不同疾病中的应用和加权评估的标准可能不同,特定疾病组的工作应继续,以制定更有针对性的具体基因的变异分类指南。返回搜狐,查看更多 |
【本文地址】
今日新闻 |
推荐新闻 |