近视600度以上和以下的最大区别,不是眼镜片厚一点这么简单。。。 |
您所在的位置:网站首页 › 50以上和50以下区别 › 近视600度以上和以下的最大区别,不是眼镜片厚一点这么简单。。。 |
近视600度以上和以下的最大区别,不是眼镜片厚一点这么简单。。。
|
严格意义上来讲,“豹纹状眼底”属于非病理性眼底改变,它可以看做是高度近视的一个表面现象,类似于面部发红是发烧的一个表面症状一样。但是它却是一个非常重要的征兆——预示着即将到来的会造成视功能障碍的病理性眼底病变。作为具有特殊临床意义的病理前改变标志,控制豹纹状改变的不同阶段,可以阻止或减缓病理性改变的演变和发生。 所以,600度以上近视人群尤其应注意定期进行眼底检查,如发现豹纹状眼底,更应提高检查频次,并采取相应措施,避免眼底病理性变化导致不可逆的视力下降甚至失明。 专家共识2017重视高度近视防控发布 关爱视力 近视大爆发!中国青少年近视呈现低龄化和病理近视率明显增加的趋势。近视不可怕,可怕的是高度近视!最近由中华医学会眼科分会眼视光学组,召集全国最权威的眼视光专家一起撰写了“重视高度近视防控的专家共识”,以进一步规范和提高我国高度近视的诊疗水平,使高度近视的防控工作引起广泛重视。专家们都说了什么呢?让果果带大家一起看看这份干货满满的“重视高度近视防控的专家共识”吧。 关爱视力 近视大爆发!中国青少年近视呈现低龄化和病理近视率明显增加的趋势。近视不可怕,可怕的是高度近视!最近由中华医学会眼科分会眼视光学组,召集全国最权威的眼视光专家一起撰写了“重视高度近视防控的专家共识”,以进一步规范和提高我国高度近视的诊疗水平,使高度近视的防控工作引起广泛重视。专家们都说了什么呢?让果果带大家一起看看这份干货满满的“重视高度近视防控的专家共识”吧。
2016全国青少年近视调查报告 最近的流行病学调查显示,全球约有1.63亿人患有高度近视(占总人口的2.7%),而预计到2050年,这一数字将会增长到9.38亿(占总人口的9.8%)。 在区域分布上,亚裔人群的高度近视患病率远高于非亚裔人群。非亚裔人群中,青年人的高度近视患病率为2.0%-2.3%,中老年人的高度近视患病率为1.6%-4.6%;而在亚裔人群中,青年人的患病率则达到6.8%-21.6%,中老年人的患病率为0.8%-9.1%。 我国就是一个典型的高度近视高发国家,而且我国青少年的高度近视患病率在6.69%-38.4%之间,呈现出年轻化趋势。高度近视常导致永久性视力损害,甚至失明,目前已为我国第二大致盲原因。为了进一步规范和提高我国高度近视的诊疗水平,使高度近视的防控工作引起广泛重视,特撰写此专家共识。
高度近视的定义及分类 高度近视是指近视度数在-6.00D以上的屈光不正状态。本共识将高度近视分为两类: 一类是单纯性高度近视,其近视度数高,但成年以后可趋于稳定,并且不伴有导致不可逆视觉损害的眼底病变; 另一类是病理性近视,表现为近视终生进展,可出现不可逆的视觉损害和眼底病变,并伴有眼轴不断地过度增长(>26.5 mm)。 高度近视的诊断 症状
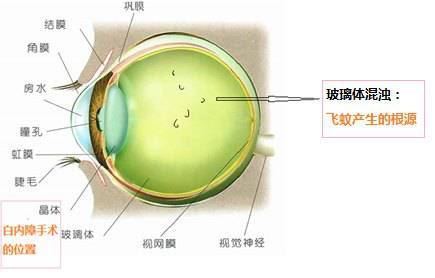
‖ 单纯性高度近视的症状 视力下降:大部分患者远视力下降的程度和视近清晰的距离均与屈光度数有关,近视度数越高,远视力下降越明显,视近清晰距离越近,但矫正视力尚正常。 飞蚊症:玻璃体变性、液化形成的漂浮物投影在视网膜上引起黑影飘动的感觉,似有蚊虫在眼前飞动,可随年龄增长而增多。 视疲劳:多见于伴有散光、屈光参差的近视,可表现为过度用眼后出现重影、闪光感、畏光、眼干、眼痒、眼异物感、眼部酸胀等。
‖ 病理性近视的症状 在单纯性高度近视症状的基础上,表现为更严重的视功能损害。 视力下降:病理性近视的裸眼远视力有较大损害,近视力在出现眼底及晶状体并发症时也有不同程度的损害。区别于单纯性高度近视,病理性近视的屈光不正度数会随着病程进展不断加深,矫正视力进行性下降。 视物遮挡:病理性近视会出现相应的视野改变,引起视物遮挡感。尤其当并发视网膜脱离时,可出现大片遮幕感。 视物变形:当病理性近视并发黄斑变性,黄斑出血或黄斑裂孔时,可出现视物变形。 视物重影,眼球转动受限:高度近视眼可发生固定性内斜视,常表现为极度的内下斜视,眼球转动受限。 色觉异常:病理性近视可出现继发性色觉异常。常见有蓝色觉及黄色觉异常,当病变累及黄斑部时,可出现红色觉异常。 光觉异常:病理性近视的光敏感性可能降低,且较矫正视力更敏感。暗适应功能也可出现异常,有不同程度的夜盲表现。 对比敏感度下降:对比敏感度的下降可先于中心视力的下降,常见异常有高频区敏感度下降、中高频段显著降低、全频段显著降低等。体征 ‖ 单纯性高度近视的体征 眼前段改变:较正视或远视者而言,高度近视者眼球突出,角膜厚度较薄,前房深度较深,瞳孔较大,晶状体较厚。 眼后段改变:玻璃体液化混浊;视盘较大,呈卵圆形,稍倾斜,可见弧形斑,颞侧居多。黄斑区多可保持正常。视网膜及脉络膜血管变细变直,脉络膜可表现为进行性变薄。同时,由于色素上皮层营养不良,色素减少,使得脉络膜大血管及血管间色素透见,形成豹纹状眼底。
‖ 病理性近视的体征 病理性近视的体征改变特点集中在巩膜及眼后段: 巩膜及后巩膜葡萄肿:巩膜的进行性变薄以及后极部的扩张是病理性近视的重要改变。一般巩膜扩张随着屈光不正度数加深逐渐累及到赤道部,但前半部仍可保持相对正常。后巩膜葡萄肿是病理性近视的特征性体征,表现为后极部的异常后凸,后凸处的视网膜脉络膜萎缩、变性。后巩膜葡萄肿边缘处的视网膜血管呈屈膝样走行,底部与周边存在屈光度差异。后巩膜葡萄肿累及黄斑部位引起黄斑萎缩、出血、变性等是病理性近视致盲的主要原因。 玻璃体:病理性近视常较早地发生玻璃体变性,可见油滴状或线条状液化物和不均匀混浊物飘荡。当发生玻璃体后脱离时,眼底可见一透明的环形物,称Weiss环。 眼底:除了单纯性高度近视可见的视盘倾斜、弧形斑外,病理性近视眼底可见后巩膜葡萄肿、黄斑区漆裂纹、黄斑脉络膜萎缩灶、Fuchs斑,如视网膜色素上皮(RPE)层和神经上皮层下出血时需进一步检查确诊有无脉络膜新生血管(CNV);病理性近视常并发近视性牵拉性黄斑病变,可表现为黄斑裂孔、黄斑劈裂、黄斑部视网膜脱离;此外,病理性近视还常并发视网膜裂孔、视网膜劈裂、孔源性视网膜脱离等。辅助检查 高度近视的诊断及病情严重程度需通过以下辅助检查全面评估: 屈光度检测:通过客观验光和(或)主觉验光,必要时使用睫状肌麻痹验光,确定患者的屈光状态,高度近视的诊断标准为等效球镜度在-6.00 D以上。
高度近视的预防与治疗 ‖ 单纯性高度近视以屈光矫治为主 框架眼镜简单有效,无明显禁忌证,但存在边缘较厚、镜片较重、眼睛外观缩小及视网膜像缩小等问题。
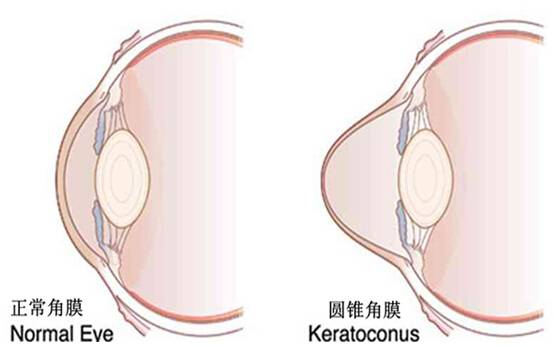
需在有专业验配资质的机构验配,并定期随访以减少并发症发生。与框架眼镜相比,配戴者眼睛表观大小和视网膜像大小均不受明显影响,但需要患者具有良好的依从性和卫生习惯。 接触镜分为软镜和硬镜,硬镜具有较强的硬度和较好的光学性能,且可以通过泪液镜矫正部分角膜散光,可以提供更好的视网膜成像质量。传统软镜随屈光度数增加而增厚,透氧能力下降,但现代工艺可定制高透氧的高度近视软镜,也可考虑选用。 角膜屈光手术适合屈光度数稳定,有摘镜意愿的患者。 可选择的主要主流手术方式有: 基质手术包括飞秒激光辅助制瓣的准分子激光原位角膜磨镶术(Femtosecond LASIK,FS.LASIK)、飞秒激光小切口角膜基质透镜取出术(SMILE),表层手术包括机械法去上皮准分子激光角膜切削术(PRK)、酒精辅助去上皮准分子激光角膜切削术(LASEK)及激光辅助去上皮准分子激光角膜切削术。 圆锥角膜、角膜过薄(中央角膜厚度 |
【本文地址】
今日新闻 |
推荐新闻 |